Revascularização Coronariana prévia a Implante Percutâneo da Valva Aórtica (TAVI)
Prevalência de Doença Coronariana em Estenose Aórtica
A aterosclerose e a estenose da valva aórtica têm fatores de risco em comum, o que indica que a doença coronariana frequentemente afeta também pacientes com estenose aórtica severa. A presença de doença coronariana concomitante é observada em até 60% dos pacientes avaliados para substituição da valva aórtica (SVA).1, 2 Tradicionalmente, a estratégia de manejo de ditos pacientes foi a substituição da valva aórtica de forma conjunta com cirurgia de revascularização miocárdica (CRM). Apesar da falta de estudos clínicos randomizados que comparem SVA com ou sem CRM, atualmente os guias de manejo de doença valvar dão uma recomendação IIa à revascularização de artérias coronarianas com estenose > 70% ou tronco de coronária esquerda (TCE) com estenose > 50% no momento da cirurgia valvar. Ditas recomendações se baseiam em estudos observacionais que mostram um melhor prognóstico em pacientes que recebem um enxerto de artéria mamária na artéria descendente anterior no momento da substituição da valva aórtica.3, 4
Desde sua aprovação inicial para uso clínico nos Estados Unidos, em novembro de 2011, por parte da FDA e do CMS (Food and Drug Administration y Centers for Medicare and Medicaid Services, por sus siglas em inglês, respectivamente), o implante percutâneo da valva aórtica (TAVI, por sua sigla em inglês de Transcatheter Aortic Valve Implantation) se tornou o tratamento de escolha para pacientes inoperáveis com estenose aórtica severa ou com risco cirúrgico médio ou alto. Aproximadamente 40 – 75% dos pacientes encaminhados a TAVI têm doença coronariana significativa, 12 – 51% têm histórico de infarto do miocárdio e 14 – 48% tiveram alguma forma de revascularização, percutânea ou cirúrgica.5 Apesar da alta prevalência de doença coronariana, o infarto do miocárdio como complicação do procedimento ocorre de forma pouco frequente (<1%).6 Contudo, os potencias benefícios de revascularização coronariana antes do TAVI, incluindo a redução e prevenção de isquemia miocárdica durante períodos de hipotensão ao longo do procedimento, entre outros, têm motivado a realização de pesquisas para determinar se existe ou não benefício clínico real com a revascularização. Os estudos clínicos randomizados sobre TAVI nos quais se baseou a aprovação para seu uso clínico, o PARTNER I e o US CoreValve High Risk Study, excluíram pacientes com doença coronariana sem revascularização prévia, e é por essa razão que uma prática comum nos Estados Unidos tem sido realizar uma angiografia coronariana e intervenção coronariana percutânea (ICP) em pacientes com doença coronariana pelo menos um mês antes da realização do TAVI.
O manejo da doença coronariana associada com estenose aórtica em candidatos a TAVI é complexo. As mudanças hemodinâmicas da estenose aórtica podem resultar em isquemia subendocárdica como consequência de um desequilíbrio entre administração e demanda de fluxo sanguíneo ocasionando sintomas de angina e falência cardíaca, motivo pelo qual a sintomatologia e os resultados de testes não invasivos têm valores diferentes no momento de tomar decisões terapêuticas neste tipo de pacientes. Pela mesma razão, os testes funcionais para doença coronariana, como o fluxo fracionado de reserva ou estudos de perfusão miocárdica, podem ser difíceis de interpretar em presença de estenose aórtica severa.7
_
O Impacto da Doença Coronariana Concomitante
Os primeiros estudos acerca do efeito da doença coronariana na evolução de pacientes encaminhados a TAVI apresentaram resultados dissimiles. Dewey e colaboradores analisaram o impacto da doença coronariana (CMR ou ICP prévia) em 171 pacientes que tinham sido submetidos a TAVI. Os resultados mostraram maior mortalidade em 30 dias (13,1% vs. 1,2%; p = 0,002) e em um ano (35,7% vs. 18,4%; p = 0,01) em pacientes com doença coronariana em comparação com pacientes sem doença coronariana.8 Por sua vez, Masson e colaboradores não encontraram diferenças significativas em termos de mortalidade em 30 dias nem em um ano, e tampouco na recuperação da função ventricular em 136 pacientes com e sem doença coronariana quando foram estratificados por severidade da doença coronariana utilizando a escala Duke Myocardial Jeopardy.9 Resultados similares foram apresentados por um grupo suíço que realizou TAVI combinado com ICP, em etapas ou durante o mesmo procedimento, em 59 de 256 pacientes com doença coronariana. Não foram observadas diferenças em termos de mortalidade em 30 dias (10,2% vs. 5,6%; p = 0,24).10 O registro multicêntrico alemão com 1.382 pacientes mostrou uma maior mortalidade intra-hospitalar em pacientes com doença coronariana (10% vs. 5,5%; OR 1,90, 95% CI 1,23-2,93), porém dita diferença não foi significativa após a realização do ajuste de vieses (OR ajustados: 1,41, 95% CI 0,85-2,33). Também não houve diferenças na maioria dos sintomas nem nas escalas de valoração de qualidade de vida em 30 dias.11 Outros estudos observacionais demonstraram um maior risco de mortalidade em pacientes com doença coronariana.12 Recentemente uma metanálise com um total de 2.472 pacientes incluídos em 7 estudos observacionais não randomizados apresentou similares taxas de mortalidade por qualquer causa em pacientes com e sem doença coronariana que tinham sido submetidos a TAVI.2
_
Resultados de Revascularização Antes do TAVI
Embora os estudos iniciais tivessem a intenção de determinar se a presença de doença coronariana se relacionava ou não com um pior prognóstico em pacientes submetidos a TAVI, estudos subsequentes avaliaram se a revascularização percutânea prévia pode atenuar os efeitos da doença coronariana no prognóstico a longo prazo.
Historicamente pensava-se que a ICP se associava a maior risco de complicações em pacientes com estenose aórtica severa. Goel e colaboradores, no entanto, demonstraram que a ICP pode se realizar em pacientes com estenose aórtica severa sem um risco ampliado de mortalidade em comparação com pacientes sem doença valvar aórtica13. Abdel-Wahab e colaboradores realizaram ICP 10 dias antes do TAVI em 55 pacientes sem diferenças nas taxas de mortalidade em 30 dias nem em 6 meses em comparação com 70 pacientes que foram submetidos a TAVI sem ICP prévia11.
Paradis e colaboradores avaliaram a relevância clínica da severidade e extensão da doença coronariana em pacientes com TAVI. Uns 337 pacientes foram classificados em 4 grupos de acordo com o escore angiográfico SYNTAX. Observou-se que a presença e severidade de doença coronariana não se associava com diferenças significativas no desfecho primário composto por mortalidade por qualquer causa, mortalidade cardiovascular e infarto do miocárdio em 30 dias e em um ano de seguimento. Inclusive não foram observadas diferenças significativas na evolução daqueles pacientes que tinham sido submetidos a revascularização completa (SYNTAX residual ≤ 8) versus revascularização incompleta (SYNTAX residual ≥ 8).14 Em contraste com estes resultados, um estudo com desenho semelhante realizado por Witberg e colaboradores demonstrou que é a severidade da doença coronariana – e não somente a presença da mesma – que se associa a pior prognóstico e, portanto, a revascularização completa antes do TAVI se associaria a melhor evolução nestes pacientes.15 O mesmo grupo publicou recentemente um estudo multicêntrico com 1.270 pacientes classificados de acordo com a severidade da doença coronariana (sem doença coronariana, SYNTAX < 22, SYNTAX > 22) e extensão da revascularização prévia ao TAVI (SYNTAX residual < 8 vs. SYNTAX > 8). Os pesquisadores observaram maior mortalidade em 1,9 anos de seguimento nos grupos com doença coronariana severa (Syntax > 22) e revascularização incompleta (Syntax residual > 8), mas não nos grupos com doença coronariana não severa (Syntax < 22) ou com revascularização completa (Syntaxa residual < 8) em comparação com pacientes sem doença coronariana. A análise por subgrupos mostrou que o efeito da doença coronariana severa com revascularização incompleta foi consistente, independentemente do tipo de acesso vascular, da função renal, do escore de STS, da idade ou da função ventricular.16
Em resumo, os diferentes estudos chegaram a resultados com algumas discrepâncias. Entretanto, em termos gerais mostrou-se que, quando necessária, a ICP pode ser feita de forma segura antes do TAVI em pacientes com doença coronariana severa sem um aumento considerável do risco de complicações e, em algumas ocasiões, inclusive com um impacto positivo no prognóstico de alguns pacientes.
_
Doença de Tronco da Coronária Esquerda
Tradicionalmente, considerou-se que aqueles pacientes com doença severa do TCE são de alto risco e, portanto, correm maior perigo de padecer colapso hemodinâmico durante o TAVI. Além disso, a proximidade anatômica do anel valvar da origem do TCE pressupõe um maior risco de oclusão do TCE, seja pela própria prótese, seja pelos folículos da valva nativa após o implante da válvula protética.
O registro TAVR-LM avaliou a evolução de 204 pacientes nos quais se realizou ICP de TCE e TAVI. As intervenções foram classificadas de acordo com a estratégia (planejada ou não planejada) e com o momento de realização do procedimento (antes, durante ou depois do TAVI). Os pacientes que foram submetidos a ICP planejada antes ou durante o TAVI tiveram boa evolução, sem maior risco de complicações em comparação com pacientes que foram submetidos somente a TAVI. No entanto, aqueles pacientes que requereram ICP não planejada, seja por obstrução ou dissecção do TCE durante a realização do TAVI, tiveram pior evolução com maior incidência de morte, choque cardiogênico, reanimação cardiopulmonar e insuficiência renal aguda. A necessidade de ICP não planificada se associou a maior gradiente transvalvar aórtico, óstio coronariano mais baixo, procedimento valve-in-valve e doença coronariana de múltiplos vasos.17 Assim, em pacientes com doença do TCE a avaliação pré-procedimento deve ser cuidadosa para antecipar qualquer tipo de complicações coronarianas durante a realização do TAVI para planejar a ICP em uma etapa prévia ou proteger o TCE com um stent durante o implante valvar.
_
Qual é o Melhor Momento para Realizar ICP?
Uma vez que se decidiu pela realização da revascularização, qual é o melhor momento para fazê-lo? Antes, durante ou depois do TAVI? Em termos gerais, a maioria dos estudos observacionais mostraram que as duas estratégias para realização da ICP, antes ou depois do TAVI como dois procedimentos separados por etapas ou de forma combinada em um único procedimento, são factíveis e conduzem a resultados similares10, 11, 18, 19 (Figura 1).
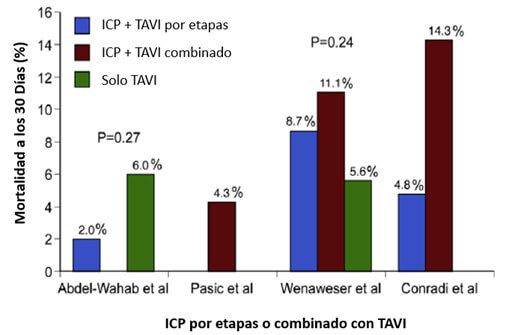
Figura 1.
ICP = Intervenção coronariana percutânea; TAVI = Trans catheter valve implantation (por suas siglas em inglês).
Mortalidade em 30 dias: Estudos comparando mortalidade quando ICP se realiza por etapas antes do TAVI ou simultaneamente em um mesmo procedimento. Tomado de Goel SS et al, J Am Coll Cardiol 62:1-10, 2013.
_
No entanto, é relevante ressaltar possíveis vantagens e desvantagens de cada estratégia. A ICP antes do TAVI em etapas implica um menor volume de contraste em um mesmo procedimento e, consequentemente, um menor risco de nefropatia, além de minimizar o risco de isquemia durante o uso de marca-passo a uma frequência rápida ou durante a insuflação do balão para colocar a prótese. Por outro lado, a necessidade de terapia antiplaquetária ininterrupta após a ICP poderia aumentar o risco de sangramento durante a realização do TAVI, especialmente no caso de se utilizar um acesso alternativo à via femoral. Além disso, o risco de complicações durante a ICP é maior em presença de estenose aórtica severa não tratada.
A ICP durante o TAVI é uma boa estratégia para pacientes instáveis com gradiente aórtico muito elevado com alto risco para somente ICP. Também é preferível em casos de lesões simples ou em pacientes com lesões ostiais com risco de oclusão coronariana. O procedimento combinado requer somente um acesso arterial, o que reduz o risco de complicações vasculares e não exige a interrupção da terapia antiplaquetária. Por outro lado, aumenta a duração do procedimento, a exposição à radiação ionizante e requer maior volume de contraste (Tabela 1).
_
Tabela 1.
|
ICP antes do TAVI |
ICP ao mesmo tempo que o TAVI |
ICP após o TAVI |
|||
|
Prós |
Contras |
Prós |
Contras |
Prós |
Contras |
|
Acesso mais fácil à coronária sem a presença de prótese valvar |
TAPD após ICP pode aumentar sangramento após o TAVI |
Diminui o risco de complicações esperando por TAVI |
Aumenta a carga de contraste e a duração do procedimento |
Tratar a estenose aórtica pode melhorar a perfusão do miocárdio obviando a necessidade de ICP |
Problemas com o acesso, além do fato de a estrutura da válvula poder interferir no acesso à coronária |
|
Menor risco de comprometimento hemodinâmico e de isquemia durante o TAVI |
Riscos de realizar ICP em presença de estenose aórtica severa |
Necessidade de um só acesso vascular, o que reduz possíveis complicações
|
|
|
A multiplicação dos cateteres poderia alterar a posição válvula
|
|
Minimizar a carga de contraste em um mesmo procedimento |
|
Menor risco de comprometimento hemodinâmico e de isquemia durante o TAVI |
|
|
Maior risco de comprometimento hemodinâmico e de isquemia durante TAVI
|
ICP= Intervenção coronariana percutânea; TAPD= terapia antiplaquetária dupla; TAVI= Trans catheter valve implantation (por sus siglas em inglês).
Vantagens e desvantagens de realizar ICP antes, durante ou depois do TAVI.
_
Uma análise de 22.344 pacientes da base de dados administrativa “Nationwide Inpatient Sample” dos Estados Unidos revelou um aumento na mortalidade intra-hospitalar e no número de complicações vasculares em pacientes tratados com ICP durante a mesma hospitalização na qual se realiza TAVI comparando-se com pacientes que são submetidos somente a TAVI.20 Uma metanálise recente que incluiu 9 estudos com um total de 3.858 pacientes revelou um aumento em complicações vasculares (OR 1,86; 95% CI, 1,33-2,60) e em mortalidade por qualquer causa em 30 dias (OR 1,41; 95% CI, 1,08-1,87) em pacientes que foram submetidos a ICP para tratamento de doença coronariana antes ou durante o TAVI em comparação com pacientes submetidos a TAVI sem revascularização. Contudo, os autores não encontraram diferenças significativas nas taxas de infarto agudo do miocárdio, falência renal aguda, acidentes vasculares cerebrais ou mortalidade cardiovascular em 30 dias nem em um ano de seguimento (Figura 2). Também não se relatou diferença no prognóstico quando se realizou ICP antes ou durante o TAVR.21
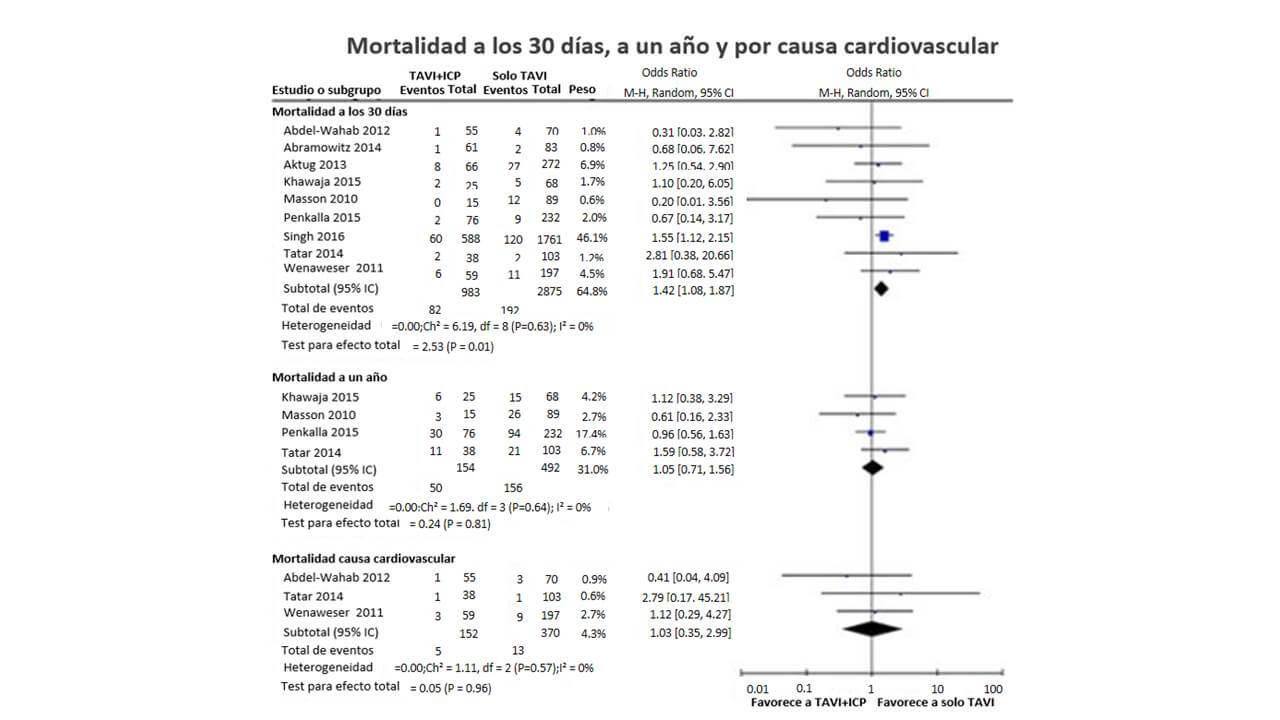
Figura 2. Mortalidade em 30 dias, um ano e por causa cardiovascular
ICP= Intervenção coronariana percutânea; TAVI= Trans catheter valve implantation (por suas siglas em inglês).
Metanálise mostrando mortalidade em 30 dias e em um ano em pacientes com e sem ICP antes de TAVI. Tomado de Kotronias RA et al. Transcatheter Aortic Valve Implantation With or Without Percutaneous Coronary Artery Revascularization Strategy: A Systematic Review and Meta-Analysis. J Am Heart Assoc. 2017 Jun 27;6(6). pii: e005960. doi: 10.1161/JAHA.117.005960.
_
A ICP depois do TAVI pode ser necessária em alguns casos em que se detecta isquemia residual após este último procedimento. Em casos nos quais se antecipe a necessidade da ICP após o TAVI, deve-se selecionar uma prótese que não interfira no acesso coronariano (Lotus ou Sapien). A canulação coronariana deve ser feita com precaução já que há descrições de travamento do cateter-guia nas células da CoreValve.22
_
Considerações Técnicas
A análise angiográfica tem muita importância na hora de avaliar a severidade da doença coronariana. Porém, os operadores devem estar conscientes das dificuldades que implica fazer uma análise visual de lesões por angiografia em vasos sanguíneos que costumas estar muito calcificados ou apresentar tortuosidade em pacientes com estenose aórtica.
A decisão de realizar ou não ICP também dever levar em consideração o risco do procedimento. Se a adição da ICP pressupõe um aumento considerável do risco de complicações, por exemplo, em pacientes com disfunção ventricular severa ou em pacientes com um escores de STS (The Society of Thoracic Surgeons) muito elevado, a decisão de realizar TAVI deveria ser reavaliada. Um aspecto importante a levar em conta no momento de escolher entre stents metálicos ou eluidores de fármacos era o risco de sangramento do paciente. No entanto, na atualidade a grande maioria dos pacientes podem ser tratados de forma segura com stents eluidores de fármacos de segunda geração, com os quais a terapia de antiagregação dupla pode ser descontinuada, se for necessário, 3 meses após o TAVI com um baixo risco de trombose do stent.23 Outros aspectos técnicos que também têm importância são a localização da lesão, a complexidade morfológica da placa e a acessibilidade às artérias coronarianas. A escolha da prótese aórtica e a relação anatômica do anel valvar aórtico com a origem das artérias coronarianas devem ser avaliadas cuidadosamente com tomografia computadorizada. Em casos de origem baixa da coronária (< 10 mm do anel valvar aórtico) ou com risco de oclusão, recomenda-se a proteção coronariana mediante o posicionamento de um fio-guia 0,014” e um stent sem liberar na artéria coronariana que pode ser posicionado e liberado caso haja uma obstrução coronariana após a colocação da prótese valvar (Figura 3). Em pacientes com stents prévios em um dos orifícios das artérias coronarianas, o operador deve ser cuidadoso ao dilatar a prótese valvar pelo risco de amassar a estrutura do stent.24
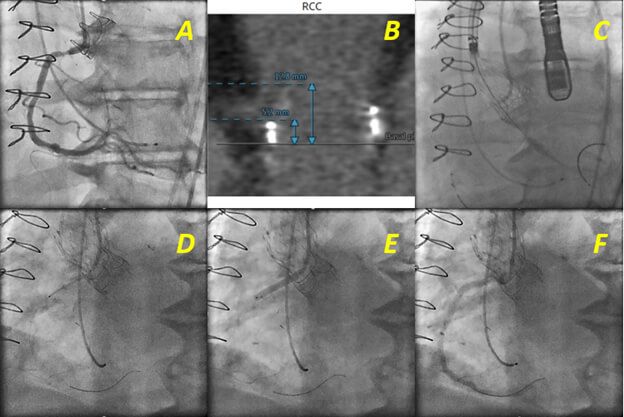
Figura 3.
ICP= Intervenção coronariana percutânea; TAVI = Trans catheter valve implantation (por suas siglas em inglês)
Paciente inoperável com estenose severa de bioprótese valvar aórtica e doença da artéria coronária direita proximal submetido a TAVI e ICP em um mesmo procedimento. (A, B) Procedimento valve-in-valve, um seio de Valsalva pequeno e um nascimento baixo da artéria coronária em relação ao plano da válvula são fatores de risco para oclusão coronariana durante o TAVI. (C) Implante de prótese aórtica CoreValve Evolut R de 23 mm realizando proteção da coronária mediante o posicionamento de um fio-guia 0,014” e um stent (Resolut 3,5 x 28 mm) sem liberar na artéria coronária. (D) Posicionamento do stent no óstio coronário depois do implante valvar. (E) Liberação do stent. (F) Resultado final.
_
CONCLUSÕES
Em resumo, o manejo da doença coronariana em pacientes que recebem implante percutâneo valvar aórtico é complexo e continua sendo um tema de debate. Frente a resultados contraditórios de estudos observacionais, a necessidade de estudos clínicos randomizados que avaliem o impacto da doença coronariana e as diferentes formas de tratamento em pacientes que recebem TAVI é evidente. O estudo multicêntrico europeu ACTIVATION (Assessing the effects of stenting in significant coronary artery disease prior to transcatheter aortic valve implantation) completou o recrutamento de 310 pacientes com doença coronariana tratados com ou sem ICP antes do TAVI. Os pacientes sem doença coronariana ou aqueles com doença coronariana mas que não são candidatos a ICP foram incluídos em dois registros diferentes. Os resultados deste estudo serão importantes para a tomada de decisões no futuro.
Atualmente o tratamento desses pacientes deve ser individualizado, a depender dos riscos próprios de cada paciente, de sua condição clínica, sua autonomia particular e da experiência do operador, até que os ensaios clínicos randomizados nos ofereçam um panorama mais claro de qual é o melhor tratamento. A maioria dos operadores estão de acordo com o fato de que a revascularização deve ser considerada antes do TAVI para a doença de artérias coronarianas de bom calibre em seguimentos proximais. O Interventional Section Leadership Council of the American College of Cardiology propôs um algoritmo de manejo (Figura 4) no qual a decisão de realizar ICP fica reservada para pacientes com estenose > 70% em segmentos proximais de artérias epicárdicas ou estenose > 50% no TCE, sempre que os riscos do procedimento não excederem os possíveis benefícios da revascularização. Dito algoritmo também recomenda que estenoses localizadas em segmentos distais devem ser postergadas para depois do TAVI, a menos que a causa primária dos sintomas esteja relacionada com a doença coronariana ou que o acesso futuro à artéria coronariana se veja limitado pela prótese valvar.25 Em geral, recomenda-se realizar ICP antes do TAVI em pacientes com falência renal nos quais se deseje minimizar a carga de contraste e em pacientes nos quais não haja preocupação sobre a duração da terapia antiplaquetária, ao passo que se recomenda realizar ICP ao mesmo tempo que o TAVI e de forma combinada em pacientes com um risco elevado de obstrução coronariana (lesões ostiais, origem baixa do TCE ou implante de valve-in-valve) ou em pacientes nos quais se deseje diminuir a duração de terapia antiplaquetária dupla.
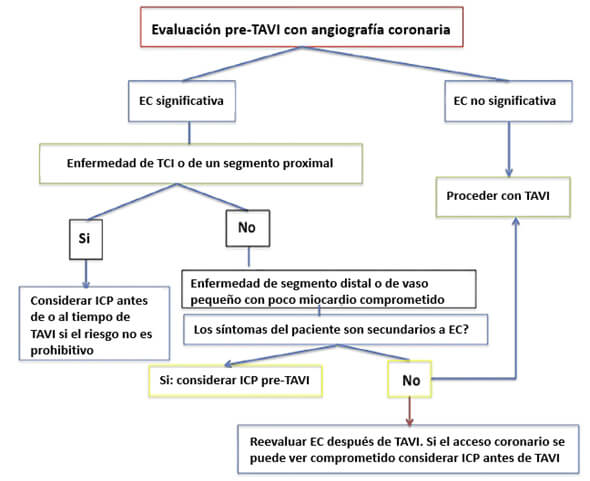
Figura 4.
ICP= Intervenção coronariana percutânea; DC= Doença coronariana; TCE= Tronco da coronária esquerda; TAVI= Trans catheter valve implantation (por suas siglas em inglês).
Algoritmo para o manejo da doença coronariana em pacientes candidatos a TAVI. Tomado de Ramee S et al; Aortic Stenosis AUC Writing Group; Interventional Section of the Leadership Council of the American College of Cardiology. The Rationale for Performance of Coronary Angiography and Stenting Before Transcatheter Aortic Valve Replacement: From the Interventional Section Leadership Council of the American College of Cardiology. JACC Cardiovasc Interv. 2016 Dec 12;9(23):2371-2375.
_
Correspondencia: Mauricio G. Cohen, MD, University of Miami Hospital, 1400 NW 12th Avenue, Suite 864, Miami, FL 33136; Tel: (305) 243-5050, Fax: (305) 243-5578, Email: mgcohen@med.miami.edu
Bibliografia
- Kvidal P, Bergstrom R, Horte LG and Stahle E. Observed and relative survival after aortic valve replacement. J Am Coll Cardiol. 2000;35:747-56.
- D'Ascenzo F, Conrotto F, Giordana F, Moretti C, D'Amico M, Salizzoni S, Omede P, La Torre M, Thomas M, Khawaja Z, Hildick-Smith D, Ussia G, Barbanti M, Tamburino C, Webb J, Schnabel RB, Seiffert M, Wilde S, Treede H, Gasparetto V, Napodano M, Tarantini G, Presbitero P, Mennuni M, Rossi ML, Gasparini M, Biondi Zoccai G, Lupo M, Rinaldi M, Gaita F and Marra S. Mid-term prognostic value of coronary artery disease in patients undergoing transcatheter aortic valve implantation: a meta-analysis of adjusted observational results. Int J Cardiol. 2013;168:2528-32.
- Nishimura RA, Otto CM, Bonow RO, Carabello BA, Erwin JP, 3rd, Guyton RA, O'Gara PT, Ruiz CE, Skubas NJ, Sorajja P, Sundt TM, 3rd, Thomas JD, Anderson JL, Halperin JL, Albert NM, Bozkurt B, Brindis RG, Creager MA, Curtis LH, DeMets D, Guyton RA, Hochman JS, Kovacs RJ, Ohman EM, Pressler SJ, Sellke FW, Shen WK, Stevenson WG, Yancy CW, American College of C, American College of Cardiology/American Heart A and American Heart A. 2014 AHA/ACC guideline for the management of patients with valvular heart disease: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Thorac Cardiovasc Surg. 2014;148:e1-e132.
- Thalji NM, Suri RM, Daly RC, Greason KL, Dearani JA, Stulak JM, Joyce LD, Burkhart HM, Pochettino A, Li Z, Frye RL and Schaff HV. The prognostic impact of concomitant coronary artery bypass grafting during aortic valve surgery: implications for revascularization in the transcatheter era. J Thorac Cardiovasc Surg. 2015;149:451-60.
- Goel SS, Ige M, Tuzcu EM, Ellis SG, Stewart WJ, Svensson LG, Lytle BW and Kapadia SR. Severe aortic stenosis and coronary artery disease--implications for management in the transcatheter aortic valve replacement era: a comprehensive review. J Am Coll Cardiol. 2013;62:1-10.
- Smith CR, Leon MB, Mack MJ, Miller DC, Moses JW, Svensson LG, Tuzcu EM, Webb JG, Fontana GP, Makkar RR, Williams M, Dewey T, Kapadia S, Babaliaros V, Thourani VH, Corso P, Pichard AD, Bavaria JE, Herrmann HC, Akin JJ, Anderson WN, Wang D, Pocock SJ and Investigators PT. Transcatheter versus surgical aortic-valve replacement in high-risk patients. N Engl J Med. 2011;364:2187-98.
- Di Gioia G, Pellicano M, Toth GG, Casselman F, Adjedj J, Van Praet F, Ferrara A, Stockman B, Degrieck I, Bartunek J, Trimarco B, Wijns W, De Bruyne B and Barbato E. Fractional Flow Reserve-Guided Revascularization in Patients With Aortic Stenosis. Am J Cardiol. 2016;117:1511-5.
- Dewey TM, Brown DL, Herbert MA, Culica D, Smith CR, Leon MB, Svensson LG, Tuzcu M, Webb JG, Cribier A and Mack MJ. Effect of concomitant coronary artery disease on procedural and late outcomes of transcatheter aortic valve implantation. Ann Thorac Surg. 2010;89:758-67; discussion 767.
- Masson JB, Lee M, Boone RH, Al Ali A, Al Bugami S, Hamburger J, John Mancini GB, Ye J, Cheung A, Humphries KH, Wood D, Nietlispach F and Webb JG. Impact of coronary artery disease on outcomes after transcatheter aortic valve implantation. Catheter Cardiovasc Interv. 2010;76:165-73.
- Wenaweser P, Pilgrim T, Guerios E, Stortecky S, Huber C, Khattab AA, Kadner A, Buellesfeld L, Gloekler S, Meier B, Carrel T and Windecker S. Impact of coronary artery disease and percutaneous coronary intervention on outcomes in patients with severe aortic stenosis undergoing transcatheter aortic valve implantation. EuroIntervention. 2011;7:541-8.
- Abdel-Wahab M, Mostafa AE, Geist V, Stocker B, Gordian K, Merten C, Richardt D, Toelg R and Richardt G. Comparison of outcomes in patients having isolated transcatheter aortic valve implantation versus combined with preprocedural percutaneous coronary intervention. Am J Cardiol. 2012;109:581-6.
- Gautier M, Pepin M, Himbert D, Ducrocq G, Iung B, Dilly MP, Attias D, Nataf P and Vahanian A. Impact of coronary artery disease on indications for transcatheter aortic valve implantation and on procedural outcomes. EuroIntervention. 2011;7:549-55.
- Goel SS, Agarwal S, Tuzcu EM, Ellis SG, Svensson LG, Zaman T, Bajaj N, Joseph L, Patel NS, Aksoy O, Stewart WJ, Griffin BP and Kapadia SR. Percutaneous coronary intervention in patients with severe aortic stenosis: implications for transcatheter aortic valve replacement. Circulation. 2012;125:1005-13.
- Paradis JM, White JM, Genereux P, Urena M, Doshi D, Nazif T, Hahn R, George I, Khalique O, Harjai K, Lasalle L, Labbe BM, DeLarochelliere R, Doyle D, Dumont E, Mohammadi S, Leon MB, Rodes-Cabau J and Kodali S. Impact of Coronary Artery Disease Severity Assessed With the SYNTAX Score on Outcomes Following Transcatheter Aortic Valve Replacement. J Am Heart Assoc. 2017;6.
- Witberg G, Lavi I, Harari E, Shohat T, Orvin K, Codner P, Vaknin-Assa H, Assali A and Kornowski R. Effect of coronary artery disease severity and revascularization completeness on 2-year clinical outcomes in patients undergoing transcatether aortic valve replacement. Coron Artery Dis. 2015;26:573-82.
- Witberg G, Regev E, Chen S, Assali A, Barbash IM, Planer D, Vaknin-Assa H, Guetta V, Vukasinovic V, Orvin K, Danenberg HD, Segev A and Kornowski R. The Prognostic Effects of Coronary Disease Severity and Completeness of Revascularization on Mortality in Patients Undergoing Transcatheter Aortic Valve Replacement. JACC Cardiovasc Interv. 2017;10:1428-1435.
- Chakravarty T, Sharma R, Abramowitz Y, Kapadia S, Latib A, Jilaihawi H, Poddar KL, Giustino G, Ribeiro HB, Tchetche D, Monteil B, Testa L, Tarantini G, Facchin M, Lefevre T, Lindman BR, Hariri B, Patel J, Takahashi N, Matar G, Mirocha J, Cheng W, Tuzcu ME, Sievert H, Rodes-Cabau J, Colombo A, Finkelstein A, Fajadet J and Makkar RR. Outcomes in Patients With Transcatheter Aortic Valve Replacement and Left Main Stenting: The TAVR-LM Registry. J Am Coll Cardiol. 2016;67:951-60.
- Conradi L, Seiffert M, Franzen O, Baldus S, Schirmer J, Meinertz T, Reichenspurner H and Treede H. First experience with transcatheter aortic valve implantation and concomitant percutaneous coronary intervention. Clin Res Cardiol. 2011;100:311-6.
- Pasic M, Dreysse S, Unbehaun A, Buz S, Drews T, Klein C, D'Ancona G and Hetzer R. Combined elective percutaneous coronary intervention and transapical transcatheter aortic valve implantation. Interact Cardiovasc Thorac Surg. 2012;14:463-8.
- Singh V, Rodriguez AP, Thakkar B, Patel NJ, Ghatak A, Badheka AO, Alfonso CE, de Marchena E, Sakhuja R, Inglessis-Azuaje I, Palacios I, Cohen MG, Elmariah S and O'Neill WW. Comparison of Outcomes of Transcatheter Aortic Valve Replacement Plus Percutaneous Coronary Intervention Versus Transcatheter Aortic Valve Replacement Alone in the United States. The American journal of cardiology. 2016;118:1698-1704.
- Kotronias RA, Kwok CS, George S, Capodanno D, Ludman PF, Townend JN, Doshi SN, Khogali SS, Genereux P, Herrmann HC, Mamas MA and Bagur R. Transcatheter Aortic Valve Implantation With or Without Percutaneous Coronary Artery Revascularization Strategy: A Systematic Review and Meta-Analysis. J Am Heart Assoc. 2017;6.
- Blumenstein J, Kim WK, Liebetrau C, Gaede L, Kempfert J, Walther T, Hamm C and Mollmann H. Challenges of coronary angiography and intervention in patients previously treated by TAVI. Clin Res Cardiol. 2015;104:632-9.
- Palmerini T, Biondi-Zoccai G, Della Riva D, Mariani A, Genereux P, Branzi A and Stone GW. Stent thrombosis with drug-eluting stents: is the paradigm shifting? J Am Coll Cardiol. 2013;62:1915-1921.
- Abramowitz Y, Chakravarty T, Jilaihawi H, Kashif M, Kazuno Y, Takahashi N, Maeno Y, Nakamura M, Cheng W and Makkar RR. Clinical impact of coronary protection during transcatheter aortic valve implantation: first reported series of patients. EuroIntervention. 2015;11:572-81.
- Ramee S, Anwaruddin S, Kumar G, Piana RN, Babaliaros V, Rab T, Klein LW, Aortic Stenosis AUCWG and Interventional Section of the Leadership Council of the American College of C. The Rationale for Performance of Coronary Angiography and Stenting Before Transcatheter Aortic Valve Replacement: From the Interventional Section Leadership Council of the American College of Cardiology. JACC Cardiovasc Interv. 2016;9:2371-2375.




