4- Disección anterógrada y reentrada: Guía narrativa PASO a PASO con consejos y trucos de la práctica contemporánea
Antecedentes
Existen cuatro técnicas principales de cruce de una oclusión total crónica (OTC): escalonamiento de una guía coronaria por la vía anterógrada (antegrade wire escalation, AWE), disección anterógrada y reentrada (antegrade dissection re-entry, ADR), escalonamiento de una guía coronaria por la vía retrógrada y disección retrógrada y reentrada (1). Las estrategias de disección y reentrada suelen usarse en lesiones más complejas (con puntajes J-CTO altos) y NO se usan como estrategias de rescate, sino como soluciones alternativas a un modo de falla en el escalamiento de la guía coronaria, ya sea en sentido anterógrado o retrógrado.
En el abordaje híbrido de las angioplastias coronarias (ATC) en casos de OTC (2), la ADR se recomienda como la estrategia inicial de cruce si la OTC presenta un cap proximal bien definido (no ambiguo) y una zona de anclaje de buena calidad, cuando se calcula que la longitud de la oclusión es ≥20 mm. En el reciente algoritmo Asia-Pacífico para OTC, con el advenimiento de nuevas guías de mayor torque, la ADR se recomienda estrictamente cuando ya han fallado las estrategias AWE, la zona de reentrada se encuentra relativamente sin enfermedad, la guía coronaria anterógrada se encuentra muy próxima al lumen verdadero distal y no hay calcificación grave en la zona de reentrada (3).
En manos de expertos, la ADR tiene resultados exitosos en entre el 70 % y el 88 % de los casos (4, 9). Para alcanzar un alto nivel de éxito procedimental, el operador debe estar muy capacitado y tener mucha experiencia (5), para así tener un entendimiento cabal del equipo, sus limitaciones y las soluciones algorítmicas disponibles para superar los desafíos que pueden presentarse al realizar una ADR con el sistema dedicado CrossBoss-StingrayTM (Boston Scientific, Natick, MA, EE. UU.).
I Preparación para el cruce anterógrado: ¿Cómo alcanzo la zona de reentrada?
Si se usa una técnica ADR, la creencia general es que se identifica exitosamente y se aborda el cap proximal, se avanza el equipo por dentro de la arquitectura vascular más allá del cap distal y, mediante una inyección retrógrada, se confirma que se está en el espacio subintimal (o dentro de la placa), en posición óptima para la reentrada. ¿Cómo se llega hasta ahí? En la práctica contemporánea, depende de la preferencia del operador, su experiencia y los recursos disponibles. Se puede elegir un abordaje tipo «primero CrossBoss» o usar un microcatéter compatible con un toque alto o una guía coronaria acodada para alcanzar la zona de reentrada. De manera intuitiva, la minimización de la longitud del trazado subintimal y la preservación de las ramas laterales son lo mejor para la salida del vaso y la permeabilidad a largo plazo, pero este tema sigue sujeto a debate y los datos contemporáneos confirman la eficiencia, la seguridad y la viabilidad de ambos abordajes (6, 7). Una consideración importante, independientemente de cómo se aborde el cuerpo de la OTC, es minimizar la formación de hematoma en el espacio subintimal, ya que, en caso de surgir, se propagará hidráulicamente a la zona de reentrada y disminuirá las posibilidades de una reentrada exitosa. La mejor práctica contemporánea es evitar la exposición del espacio subintimal a presiones sistémicas, lo cual se logra al limitar o evitar (si fuera posible) las inyecciones anterógradas luego de cruzar el muñón proximal (consejo: considere desconectar la llave manifold anterógrada) E insertar un catéter TrapLinerTM (Teleflex, Morrisville, NC, EE. UU.) en el espacio subintimal para ocluir de manera eficaz la entrada (consejo: se desea una forma de onda de presión baja en el vaso con OTC).
II Realización de la disección: Uso de CrossBoss
El catéter de cruce de OTC CrossBoss (Figura 1, consulte la animación 1) es un catéter coaxial u over-the-wire compatible con catéteres guía 6 F, que cuenta con una punta roma redondeada y atraumática de 1 mm que aprovecha las propiedades tisulares diferenciales del tejido entre el espacio subintimal y la placa intraluminal para crear un tracto o disección pequeña y controlada, con bajo riesgo de perforación (8). El uso eficaz de este dispositivo requiere un soporte de guía adecuado (de preferencia, 7 u 8 F) y, quizás, un dispositivo de extensión de catéter guía (de preferencia, TrapLiner). Opcionalmente, según la tortuosidad, la placa y la carga de calcio en la vía o en el cap proximal, se puede usar un sistema de anclaje con balón en la rama lateral.
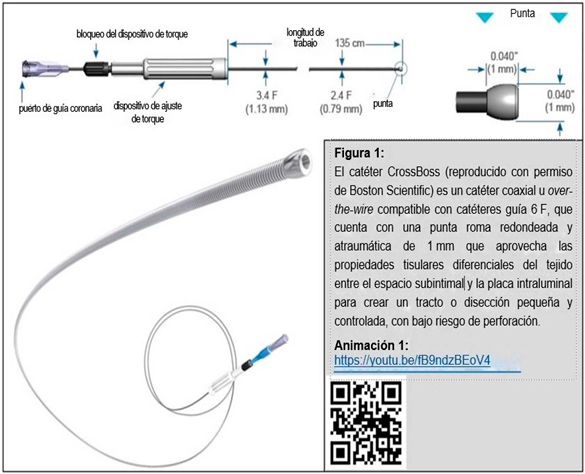
Independientemente de cuál sea su estrategia, ADR primaria o no, CrossBoss debe llegar a la lesión por vía coaxial, over-the-wire.
Mediante un dispositivo de ajuste de torque, el catéter se gira con rapidez en cualquiera de las dos direcciones con la «técnica de girado rápido» mientras se le aplica un leve empuje hacia adelante para que haga contacto con la lesión (consejo: preste atención a la punta del catéter guía, ya que un exceso de empuje mientras se lo gira puede hacer que el sistema completo salga de la arteria). Una vez que la punta toma pasa el extremo de la guía (hacia la placa o el espacio subintimal), es imperativo asegurarse de que el catéter «baile» con la arquitectura vascular y hacia la zona de reentrada. Para esto, se deben usar vistas ortogonales e inyecciones retrógradas (consejo: deje una guía dentro del puerto para guía de CrossBoss cerca de la punta mientras lo hace avanzar; esto evitará que el eje se llene con material que puede impulsarse hidráulicamente hacia afuera en la zona de reentrada). Dada la relativa rigidez del catéter y la dinámica de hacer avanzar un dispositivo «inalámbrico», el catéter tiende a ceñirse a la pared externa del vaso y puede reentrar o trazar el espacio subintimal hacia una rama lateral pequeña, para luego ser impulsado eficazmente hacia afuera del vaso, lo cual genera una perforación grave (consejo: en caso de salto repentino hacia adelante o pérdida repentina de la resistencia al hacer avanzar el catéter, DETÉNGASE y verifique la posición). Si en algún momento descubre que se encuentra en una rama lateral, retire el catéter de allí y, mediante una guía recubierta de un polímero rígido (Pilot 200 [Abbott Vascular]), redirija el dispositivo (CrossBoss) hacia la zona de reentrada (consejo: no se recomienda usar el CrossBoss «como un arma» con guías para penetración rígidas para ese fin). Es muy importante «finalizar con CrossBoss», lo que significa que los últimos ~15-20 mm del trazado de la lesión deberían realizarse, idealmente, sin alteraciones por el uso de guías de direccionamiento o acodadas para maximizar las probabilidades de reentrada (consejo: resista el impulso de manipular la guía en la zona de reentrada). El catéter CrossBoss cruzará el cuerpo de la OTC y se dirigirá al lumen verdadero distal en el 25 %-37 % de los casos (9, 10). Si se encuentra en el espacio subintimal, más allá del cap distal (confirmado mediante una inyección retrógrada), está listo para la reentrada (consejo: dejar el CrossBoss en el lugar mientras se prepara el sistema Stingray previene la formación de hematomas).
Uso de un microcatéter
El alcance del presente artículo no contempla la descripción de los diferentes microcatéteres, guías y técnicas disponibles para abordar una lesión de OTC ni los escenarios de resolución de los problemas que pueden presentarse al intentar dirigir o acodar una guía coronaria hacia una potencial zona de reentrada en sentido anterógrado. Solo se mencionará que la elección de un microcatéter con las características adecuadas para la tarea que se realizará es extremadamente importante, y que girarlo y hacerlo llegar a la lesión de OTC, y pasarlo a través de ella, es una habilidad en sí misma que DEBE dominarse para maximizar la eficiencia y el éxito. En esta sección, nuevamente se hará énfasis en las estrategias de reducción de hematomas mientras se está «en camino» y se destacará que los últimos ~15-20 mm del trazado de la lesión deberían realizarse, idealmente, con CrossBoss (como se mencionó anteriormente, «finalizar con CrossBoss), lo que requiere intercambiar el microcatéter mediante la técnica de atrapamiento (trapping) o, de manera alternativa, hacer girar el microcatéter hacia el extremo de una guía recta (no acodada), lo que también creará un trazado controlado para el arribo del equipo de reentrada. Ambas estrategias se asocian a tasas de éxito similares en lo que respecta a la reentrada (7).
Al emplear una estrategia que implique empezar y finalizar con CrossBoss, o al usar un microcatéter y una guía para cruzar una lesión de OTC, el operador DEBE resistir la tentación de aplicar inyecciones de control a través del equipo. El uso de inyecciones de control para «saber dónde estoy» se desalienta en el caso de angioplastias coronarias en OTC y puede dar como resultado una disección hidráulica no intencional que potencialmente termine con el caso (consejo: en caso de dudas, hacer avanzar una guía tipo «workhorse» dispuesta en forma espiralada le permitirá saber si se encuentra en el lumen verdadero, ya que ese dispositivo no puede moverse libremente en el espacio subintimal).
III. Listo para la reentrada: ¿Cuál es la zona de reentrada óptima?
La zona de anclaje o reentrada óptima se ubica, idealmente, justo después del cap distal, sin ramas laterales cerca; no se encuentra calcificada, no presenta hematomas subintimales y la carga de placa es mínima (es decir, la distancia entre el puerto del balón del Stingray y el lumen verdadero es muy pequeña), tiene un diámetro vascular relativo de preferencia >2,25 mm y el flujo sanguíneo no es tortuoso y está «libre de enfermedad». Tales condiciones óptimas se encuentran en casos de ADR solo en raras ocasiones, pero cada una de estas características puede presentar desafíos al momento de tomar decisiones que deben enfrentarse de manera oportuna para maximizar la eficiencia y las tasas de éxito. Una vez que se llega a la zona de reentrada óptima, ¿qué sigue?
Uso del sistema Stingray
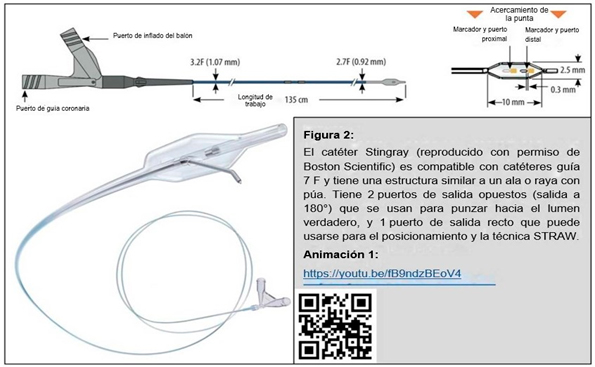
Datos contemporáneos indican que la reentrada al lumen verdadero distal puede lograrse con el sistema Stingray el 88 % de las veces (9), independientemente del dispositivo que se use para llegar a la zona de anclaje óptima (CrossBoss o microcatéter + guía). El sistema de reentrada para OTC de bajo perfil Stingray (Figura 2, consulte la animación 1) es un balón plano que se orienta automáticamente, es compatible con catéteres guía 7 F y tiene una estructura similar a un ala que se acomoda en la arquitectura vascular una vez inflado en el espacio subintimal o dentro de la placa. El balón tiene 2 puertos de salida opuestos (salida a 180°) que se usan para punzar hacia el lumen verdadero, y 1 puerto de salida recto (11, 12). Al usar este dispositivo, se recomiendan catéteres guía 7 u 8 F para maximizar el soporte para el arribo o abordar problemas de recuperación.
Preparación del sistema Stingray: La preparación del sistema Stingray (consulte el video 1) para su uso requiere de una jeringa de 30 ml nueva/seca, una llave de paso de tres vías y una jeringa de 3 ml con 2,5 ml de medio de contraste puro al 100 % (consejo: nunca use contraste diluido o equipos húmedos, ya que esto limitará la visibilidad del balón bajo fluoroscopia; el puerto para catéter guía del Stingray se puede enjuagar con solución salina heparinizada).
La llave de paso de tres vías y la jeringa de 30 ml se sujetan al puerto de inflado del balón del Stingray y se aplica y mantiene presión negativa (2 veces). Luego se quita la jeringa de 30 ml y la jeringa de 3 ml (que contiene 2,5 ml de medio de contraste puro) se sujeta a la llave de paso de tres vías y se purga levemente para eliminar las burbujas que haya. A continuación, la llave de paso se abre al Stingray, lo que permite que la presión negativa del sistema succione ~0,3 ml de medio de contraste puro hacia el eje del catéter (consejo: si se realiza correctamente, al abrir la llave de paso el émbolo de la jeringa se moverá solo). En este punto, el balón del Stingray está listo para usarse. En nuestra práctica, la jeringa de 3 ml se deja conectada durante lo que resta de la fase de arribo del equipo, que succionará ~0,1 ml más de medio de contraste y mejorará la visibilidad del sistema (aunque esto no es universal). El proceso de preparación puede demorar varios minutos, especialmente si no se tienen los materiales requeridos (entre ellos el balón del Stingray) sobre la mesa (consejo: en este momento, dejar el CrossBoss o microcatéter distalmente en el lugar ayuda a prevenir la formación de hematomas en la zona de reentrada al «tapar el orificio» eficazmente).
Arribo del Stingray a la zona de reentrada: Una vez listos para el arribo, primero debemos retirar rápidamente el CrossBoss o microcatéter del vaso mediante la técnica de balón de atrapamiento. La guía de 0,014”, que debe dejarse en el lugar y sobre la cual el sistema Stingray debe arribar a la zona de reentrada, tiene que ser una guía de soporte Miracle 12 (Asahi Intecc) o similar. El insuflador NO se conectará al sistema hasta que el dispositivo esté en la zona de reentrada (consejo: NUNCA genere presión negativa con el insuflador; eso arruinará su preparación). Con el balón de atrapamiento aún inflado, se hace avanzar el sistema Stingray sobre el Miracle 12 sin fluoroscopia hasta que se siente la resistencia del balón de atrapamiento. En este punto se puede desinflar el balón, eliminar el aire del sistema y avanzar por el vaso (consejo: los dos marcadores del Stingray son pequeños y muy difíciles de visualizar por la porción radiopaca y prolongada de la guía Miracle 12, especialmente con poca ampliación; considere ampliar más para esta parte del procedimiento). Habiéndose asegurado de que el sistema guía sea coaxial y de que se tiene el soporte adecuado, se continúa empujando el sistema Stingray hasta llegar a la zona de reentrada deseada. Tenga mucho cuidado de evitar el avance distal de la guía Miracle 12 mientras se empuja el equipo por el vaso por la vía coaxial, over-the-wire (consejo: si el catéter guía no es coaxial, el eje del Stingray puede retorcerse en el ostium del vaso una vez que se retira el Miracle 12, lo cual impedirá el avance de las guías de penetración, requerirá la manipulación del sistema Stingray ya «arribado» y causará problemas potenciales).
Inflado/arribo del balón del Stingray: Una vez listo para la reentrada, cierre la llave de paso hacia el puerto de inflado del balón del Stingray, retire la jeringa de 3 ml y conecte el insuflador (consejo: el insuflador puede tener contraste diluido). Purgue las burbujas que haya y elimínelas del sistema, abra la llave de paso hacia el catéter (NO forme presión negativa en el insuflador) e infle el balón del Stingray a 4-5 atmósferas. El balón se orientará automáticamente en el espacio subintimal (o dentro de la placa), con un puerto hacia el lumen verdadero y el otro hacia la túnica adventicia. (Refiérase a la Figura 3 - AG). Las «alas» del balón del Stingray en realidad tienen «tubos huecos» que se llenan con medio de contraste (D,F), lo que delimita la disposición longitudinal de los puertos para guía opuestos, de modo que se asemejan a esquíes vistos desde arriba (F) o el signo igual (=).
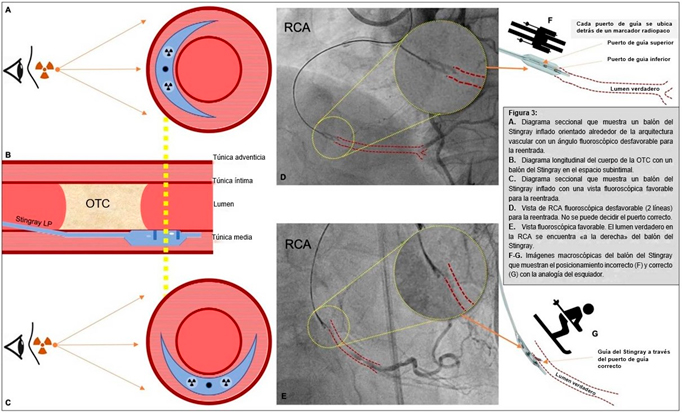
¿Cómo se sabe qué puerto de guía punzar? En ocasiones, esto puede ser difícil de visualizar porque se está usando un sistema de visión bidimensional para resolver un problema tridimensional. Se necesita encontrar un ángulo fluoroscópico en el que la línea de visión sea completamente perpendicular a la dirección de salida de los puertos de guía de salida del balón del Stingray, al mismo tiempo que se minimiza la retracción (C, E). Esta perspectiva hará que, en su línea de visión fluoroscópica, los balones llenos de medio de contraste parezcan estar uno sobre el otro y se vean como una sola línea en vez de dos (E) o como un esquiador al que se observa de lado (G). En este momento, una inyección retrógrada identificará qué lado de la «línea única» es el lumen verdadero (arriba o abajo, derecha o izquierda, según la ubicación dentro del vaso) y eso le indicará qué puerto debe seleccionar y punzar (E, G). Si la visualización de la zona de reentrada se encuentra obstaculizada, probablemente se deba a la presencia de un hematoma compresivo (sangre que comprime el lumen verdadero en el espacio subintimal). En la actualidad, descomprimir el espacio subintimal mediante la técnica de retiro transcatéter subintimal (Sub-intimal TRAnscatheter Withdrawal, STRAW) (13) antes de todo intento de reentrada es práctica estándar. Se logra al colocar una jeringa de 20 ml con presión negativa en el puerto coaxial, over-the-wire, del catéter del Stingray antes de intentar la reentrada. En la vida real, encontrar la vista y visualización óptimas de la zona de reentrada puede convertirse en un modo de fallos; existen soluciones algorítmicas a este problema y las analizaremos brevemente más adelante. Una vez seleccionado qué sentido o puerto de guía punzar, es momento de avanzar con la reentrada en sí.
Reentrada (punción) del Stingray hacia dentro del lumen verdadero: La técnica para la reentrada en sí con el sistema Stingray ha evolucionado con el tiempo. La guía dedicada para reentrada de 185 cm del Stingray (Figura 4) tiene una punta cónica de 28°, 1,5 mm y 12 gramos con un filamento adjunto diseñado para capturar tejido. Esta NO ES la única guía que puede lograr la reentrada.
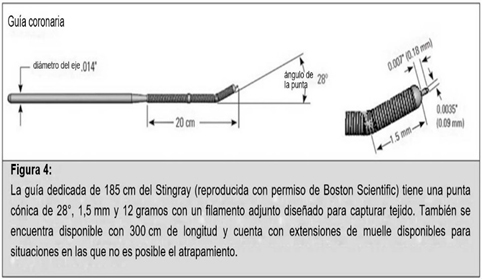
En la actualidad, es común usar otras guías —como Hornet 14 (Boston Scientific), Confianza Pro 12 (Asahi Intecc), Astato (Asahi Intecc) o la familia GAIA (Asahi Intecc)— para intentar la reentrada, según las características de la zona de anclaje/reentrada.
Por ejemplo, en una zona de reentrada muy calcificada, el filamento diseñado para «atrapar tejido» en la guía dedicada del Stingray puede volverse romo y perjudicarlo; cambiar a una guía Confianza Pro 12 u otra con punta de mayor gramaje puede ayudarlo a lograr la reentrada al lumen verdadero. Una vez seleccionados la guía coronaria y el puerto de salida, se debe «punzar» o realizar la fenestración en sí en el lumen verdadero (consejo: esto suele describirse como una sensación de «explosión pequeña» y la liberación de la guía coronaria). Se han descrito tres técnicas para lograr una reentrada exitosa:
- «Punzar e impulsar». El operador realiza la «punción», confirma que la guía coronaria cuya punta es de alto gramaje se encuentre en posición en el lumen verdadero mediante una inyección retrógrada y, luego, «impulsa» la misma guía distalmente hacia el vaso.
- «Punzar e intercambiar». El operador realiza la «punción» con una guía coronaria con punta de alto gramaje y luego la «intercambia» por una guía coronaria recubierta de polímero con una punta de carga media (Pilot 200 [Abbott Vascular]) que, en teoría, encontrará y cruzará la fenestración hacia el lumen verdadero y navegará con «mayor facilidad» a través de la carga de placa de la pared que se le opone o los segmentos enfermos de la zona de anclaje. (Consejo: confirmar la posición en el lumen verdadero mediante una inyección retrógrada es imperativo antes de deslizar [NUNCA girar] la guía recubierta de polímero al vaso distal).
- «Punción doble ciega e intercambio». Esta técnica se describió, primero, como una estrategia de rescate para casos en las que la reentrada se ve obstaculizada por un hematoma de compresión en la zona de anclaje distal (14) y ahora es usada con frecuencia por operadores destacados. Esta técnica requiere punzar «ciegamente» AMBOS puertos de salida del balón del Stingray con una guía coronaria con punta de alto gramaje para crear fenestraciones en ambas direcciones. Luego se intercambia el dispositivo por una guía coronaria recubierta de polímero con una punta de carga media (Pilot 200 [Abbott Vascular]) y se intenta hallar el lumen verdadero por cualquiera de los puertos (consejo: esta maniobra probablemente requiera múltiples fenestraciones en ambas direcciones para aumentar las oportunidades de reentrada).
Al usar guías coronarias con punta de alto gramaje, la «explosión pequeña» y liberación en la reentrada es una «sensación» difícil de enseñar que se domina solamente con la práctica. Al empujar la guía coronaria a través del puerto de salida del Stingray hacia el lumen verdadero, la resistencia repentinamente la «libera», lo que podría indicar una reentrada exitosa. Opcionalmente, podría sentirse áspero como consecuencia del trazado subintimal (reentrada no exitosa) o debido a la resistencia creada al navegar una guía coronaria rígida por una zona de anclaje enferma (consejo: si la posición o el comportamiento de la guía le resultan incómodas, probablemente NO se encuentre en el lumen verdadero).
Se han descrito diferentes soluciones para una reentrada difícil (15). Si (tras una preparación óptima) inicialmente se falla, el primer paso es cambiar la base de operaciones/zona de reentrada a una más favorable. En esta técnica que se denomina «bob-sled», el catéter del Stingray se mueve de manera distal o proximal mediante el Miracle 12 (Asahi Intecc) de soporte y luego se reintenta la reentrada (consejo: en todo reintento debe aplicarse la técnica STRAW). La segunda solución sería doblar de modo diferente o cambiar la guía coronaria usada para la punción (según las opciones mencionadas anteriormente). El calcio, la distancia entre el puerto de salida y el lumen verdadero, la tortuosidad y hematomas pueden dificultar aún más la reentrada; la guía coronaria debe superar estos desafíos para lograr el éxito. Si todo falla, es posible que se necesiten otros enfoques, como los métodos de disección no controlada (LAST, STAR) o la vía retrógrada, para cruzar la oclusión de manera satisfactoria (16).
Retiro del Stingray para avanzar con la angioplastia coronaria
Una vez confirmada la posición en el lumen verdadero mediante una inyección retrógrada, es momento de retirar el catéter del Stingray. Esta parte del procedimiento es crítica y durante ella puede perderse la posición de la guía si no se tiene extremo cuidado. Luego de desinflar el balón del Stingray, debe asegurarse de tener AL MENOS 40 mm (preferiblemente más) de la guía más allá de la zona de reentrada para comenzar el proceso de retiro. Mientras se arrastra el balón desinflado del Stingray y se lo retira del vaso, el sistema tiende a acumular mucha tensión. Cuando esa tensión se libera, es muy común que todo el sistema (incluyendo la guía) regrese y, si no se tiene suficiente guía, es posible que se pierda la posición en el lumen verdadero y se deba empezar de nuevo todo el procedimiento. Si la técnica de reentrada utilizada es «punzar e impulsar», se debe tener mucho cuidado al «empujar y tirar» del sistema para sacarlo del vaso, ya que la guía coronaria con punta de alto gramaje se encontrará en el lecho distal y puede que se produzca una perforación. Para sacar el sistema Stingray se prefiere la técnica de atrapamiento, pero existen guías coronarias Stingray de 300 cm dedicadas que pueden usarse primariamente para la punción en situaciones especiales.
También existen extensiones de muelle disponibles para la guía coronaria del Stingray. Una vez que el sistema se encuentra afuera (con el sistema de atrapamiento aún inflado), se hace avanzar un microcatéter hasta sentir la resistencia del balón inflado dentro de la guía, se desinfla el sistema de atrapamiento, se purga el aire del catéter guía y se hace avanzar el microcatéter MÁS ALLÁ de la zona de reentrada. En este momento se intercambia por una guía tipo «workhorse» (de preferencia espiralada), se atrapa el microcatéter, se purga el aire de la guía y se procede con la angioplastia coronaria de rutina (consejo: evite las inyecciones de control; si la workhorse no «vuela» por el vaso, es posible que se encuentre en el espacio subintimal, así que confirme la posición de la guía mediante inyecciones retrógradas).
Argumento de cierre
La capacidad de realizar ADR es necesaria para alcanzar tasas de éxito procedimental altas para angioplastias coronarias en OTC. La reentrada con el sistema CrossBoss-StingrayTM ha evolucionado con los años. La presente guía narrativa tiene como objetivo que los operadores que comienzan a atravesar la curva de aprendizaje de ADR entiendan y visualicen mentalmente los pasos necesarios para un procedimiento exitoso. Dada su naturaleza intrincada y la cantidad de pasos para la realización de ADR y la resolución de problemas procedimentales relacionados, esta es, en mi opinión, una de las destrezas de mayor complejidad que puede desarrollar un operador que realiza angioplastias coronarias en OTC.
Referencias bibliográficas
- Karatasakis A, Brilakis ES. Does the end justify the means? The contemporary role of dissection re-entry strategies for recanalization of chronic total occlusions. Catheter Cardiovasc Interv. 2017;90:713-714.
- V. Rangan, A. Kotsia, G. Christopoulos, J. Spratt, S. Rinfret, S. Banerjee et al., The hybrid approach for intervention of chronic total occlusions. Curr Cardiol Rev 11 (2015) 299-304.
- Harding S, Wu E, Lo S et al. A new algorithm for crossing chronic total occlusions from the Asia Pacific chronic Total Occlusion Club. JACC Cardiovasc Interv. vol. 10, no. 21, November 13, 2017:2135-43.
- Brilakis ES, Grantham JA, Rinfret S et al. A percutaneous treatment algorithm for crossing coronary chronic total occlusions. JACC Cardiovasc Interv. 2012;5(4):367-379.
- Michael TT, Papayannis AC, Banerjee S, Brilakis ES. Subintimal dissection/reentry strategies in coronary chronic total occlusion interventions. Circ Cardiovasc Interv 2012;5:729-738.
- Amsavelu S et al. Impact of crossing strategy on intermediate-term outcomes after chronic total occlusion percutaneous coronary intervention. Can J of Cardiol 2016 Oct;32(10):1239e1-1239e7.
- Karacsonyi J et al. Randomized Comparison of a CrossBoss first versus standard wire escalation strategy for crossing coronary chronic total occlusions. JACC Cardiovasc Interv. vol. 11, no. 23, February 12, 2018:225-33.
- Wilson W, Walsh S, Hanratty C, Strange J, Hill J, Sapontis J, Spratt J. A novel approach to the management of occlusive in-stent restenosis (ISR). EuroIntervention 2014;9:12851293.
- Karacsonyi J, Tajti P, Rangan BV et al. Randomized comparison of a CrossBoss first versus standard wire escalation strategy for crossing coronary chronic total occlusions: the CrossBoss first trial. J Am Coll Cardiol Intv 2018;11:225-33.
- Whitlow PL, Burke MN, Lombardi WL et al. Use of a novel crossing and re-entry system in coronary chronic total occlusions that have failed standard crossing techniques: results of the FAST-CTOs (Facilitated Antegrade Steering Technique in Chronic Total Occlusions) trial. J Am Coll Cardiol Intv 2012;5:393-401.
- Maeremans J, Palmers P, Dens J. Initial Experience and Feasibility of the New Low-Profile Stingray Catheter as Part of the Antegrade Dissection and Re-Entry Revascularization Strategy for Coronary Chronic Total Occlusions. Am J Case Rep 2017;18:104-109.
- Werner GS. The BridgePoint devices to facilitate recanalization of chronic total coronary occlusions through controlled subintimal reentry. Expert Rev Med Devices 2011; 8: 23-29.
- Smith EJ, Di Mario C, Spratt JC, Hanratty CG, de Silva R, Lindsay AC et al. Subintimal TRAnscatheter Withdrawal (STRAW) of hematomas compressing the distal true lumen: a novel technique to facilitate distal reentry during recanalization of chronic total occlusion (CTO). J Invasive Cardiol. 2015; 27:E1–4.
- Christopoulos G, Kotsia AP, Brilakis ES. The Double-Blind Stick-and-Swap Technique for True Lumen Reentry After Subintimal Crossing of Coronary Chronic Total Occlusions. J Invasive Cardiol. 2015; 27:E199–202.
- Riley RF, Walsh SJ, Kirtane AJ et al. Algorithmic solutions to common problems encountered during chronic total occlusion angioplasty: The algorithms within the algorithm. Catheter Cardiovasc Interv. 2018;1-2. https:// doi.org/10.1002/ccd.27987
- Faisal Latif EB, Jose Emilio Exaire. Retrograde approach to successfully treat antegrade failure due to subintimal hematoma of a right coronary artery chronic total occlusion. Interventional Cardiology. 2015; 7:229-33.



