Revascularización Coronaria en Anticipación de Implante de Válvula Aórtica por Catéter (TAVI)
Prevalencia de Enfermedad Coronaria en Estenosis Aórtica
La ateroesclerosis y la estenosis valvular aortica tienen factores de riesgo en común, por lo tanto, la enfermedad coronaria frecuentemente también afecta a pacientes con estenosis aortica severa. La presencia de enfermedad coronaria concomitante se observa en hasta un 60% de los pacientes evaluados para reemplazo valvular aórtico (RVA). 1, 2. Tradicionalmente, la estrategia de manejo de estos pacientes ha sido reemplazo valvular aórtico en forma conjunta con cirugía de revascularización miocárdica (CRM). A pesar de la falta estudios clínicos aleatorizados que comparen RVA con o sin CRM, actualmente las guías de manejo de enfermedad valvular dan una recomendación IIa a la revascularización de arterias coronarias con estenosis > 70% o tronco coronario izquierdo (TCI) con estenosis > 50% al momento de la cirugía valvular. Estas recomendaciones se basan en estudios observacionales que muestran un mejor pronóstico en pacientes que reciben un injerto de arteria mamaria a la arteria descendente anterior al momento del reemplazo valvular aórtico.3, 4
Desde su aprobación inicial para uso clínico en los Estados Unidos en Noviembre de 2011 por parte del FDA y del CMS (Food and Drug Administration y Centers for Medicare and Medicaid Services, por sus siglas en inglés, respectivamente), el implante de válvula aórtica por catéter (TAVI, por las siglas en ingles de Transcatheter Aortic Valve Implantation) se ha convertido en el tratamiento de elección para pacientes inoperables con estenosis aortica severa o con riesgo quirúrgico intermedio o alto. Aproximadamente 40 - 75% de los pacientes referidos para TAVI tienen enfermedad coronaria significativa, 12 - 51% tienen historia de infarto de miocardio y 14% - 48% han tenido alguna forma de revascularización, percutánea o quirúrgica 5. A pesar de la alta prevalencia de enfermedad coronaria, el infarto de miocardio como complicación del procedimiento ocurre en forma poco frecuente (<1%),6 sin embargo, los potenciales beneficios de revascularización coronaria antes de TAVI incluyendo la reducción y prevención de isquemia miocárdica durante periodos de hipotensión a lo largo del procedimiento, entre otros, ha motivado la realización de investigaciones para determinar si existe o no beneficio clínico real con la revascularización. Actualmente, no existe una estrategia estándar para el manejo de este tipo de pacientes. Los estudios clínicos aleatorizados de TAVI en los que se basó la aprobación para su uso clínico, PARTNER I y el US CoreValve High Risk Study, excluyeron pacientes con enfermedad coronaria sin revascularización previa, es por esa razón que una práctica común en los Estados Unidos ha sido realizar una angiografía coronaria e intervención coronaria percutánea (ICP) a pacientes con enfermedad coronaria al menos un mes antes del TAVI.
El manejo de la enfermedad coronaria asociado con estenosis aórtica en candidatos a TAVI es complejo. Los cambios hemodinámicos de la estenosis aortica pueden resultar en isquemia subendocárdica a consecuencia de un desbalance entre suministro y demanda de flujo sanguíneo ocasionando síntomas de angina y falla cardiaca, por ello la sintomatología y los resultados de pruebas no invasivas tienen un valor diferente al momento de tomar decisiones terapéuticas en este tipo de pacientes. Por la misma razón, las pruebas funcionales para enfermedad coronaria como el flujo de reserva fraccional o estudios de perfusión miocárdica pueden ser difíciles de interpretar en presencia de estenosis aortica severa.7
_
El Impacto de Enfermedad Coronaria Concomitante
Los primeros estudios acerca del efecto de la enfermedad coronaria en la evolución de pacientes referidos para TAVI reportaron resultados disímiles. Dewey y colaboradores analizaron el impacto de la enfermedad coronaria (CMR o ICP previa) en 171 pacientes a los que se les realizó TAVI. Los resultados mostraron mayor mortalidad a 30 días (13.1% vs. 1.2%, p= 0.002) y a un año (35.7% vs. 18.4%, p= 0.01) en pacientes con enfermedad coronaria en comparación con pacientes sin enfermedad coronaria.8 Por su parte, Masson y colaboradores no encontraron diferencias significativas en la mortalidad a 30 días ni a un año, así como tampoco en la recuperación de la función ventricular en 136 pacientes con y sin enfermedad coronaria cuando fueron estratificados por severidad de enfermedad coronaria utilizando la escala Duke Myocardial Jeopardy.9 Resultados similares fueron presentados por un grupo suizo que realizó TAVI combinado con ICP, por etapas o durante el mismo procedimiento en 59 de 256 pacientes con enfermedad coronaria. No se observaron diferencias en la mortalidad a los 30 días (10.2% vs. 5.6%, p= 0.24).10 El registro multicéntrico alemán con 1382 pacientes mostró una mayor mortalidad intrahospitalaria en pacientes con enfermedad coronaria (10 vs 5.5 %, OR 1.90, 95% CI 1.23-2.93), pero esta diferencia no fue significativa luego de hacer un ajuste de sesgos (OR ajustado 1.41, 95% CI 0.85-2.33). Tampoco hubo diferencias en la mejoría de síntomas ni en las escalas de valoración de calidad de vida a los 30 días.11 Otros estudios observacionales tampoco demostraron mayor riesgo de mortalidad en pacientes con enfermedad coronaria.12 Recientemente un meta-análisis con un total de 2472 pacientes enrolados en 7 estudios observacionales no aleatorizados reportó similares tasas de mortalidad por cualquier causa en pacientes con y sin enfermedad coronaria a los que se les realizó TAVI.2
_
Resultados de Revascularización Antes de TAVI
Si bien los estudios iniciales tenían la intención de determinar si la presencia de enfermedad coronaria se relaciona o no con peor un pronóstico en pacientes a los que se les realiza TAVI, estudios subsecuentes evaluaron si la revascularización percutánea previa puede atenuar los efectos de la enfermedad coronaria en el pronóstico a largo plazo.
Históricamente se pensaba que la ICP se asociaba a mayor riesgo de complicaciones en pacientes con estenosis aortica severa, sin embargo, Goel y colaboradores demostraron que la ICP puede realizarse en pacientes con estenosis aortica severa sin un riesgo aumentado de mortalidad en comparación a pacientes sin enfermedad valvular aortica 13. Abdel-Wahab y colaboradores realizaron ICP 10 días previos al TAVI en 55 pacientes sin diferencias en la mortalidad a los 30-dias ni a los 6 meses en comparación a 70 pacientes a los que se les realizó TAVI sin ICP previa 11.
Paradis y colaboradores evaluaron la relevancia clínica de la severidad y extensión de la enfermedad coronaria en pacientes con TAVI. Unos 337 pacientes fueron clasificados en 4 grupos de acuerdo al puntaje angiográfico SYNTAX. Se observó que la presencia y severidad de enfermedad coronaria no se asociaban con diferencias significativas en el punto final primario compuesto por mortalidad por cualquier causa, mortalidad cardiovascular e infarto de miocardio a los 30 días y al año de seguimiento. Incluso no se observaron diferencias significativas en la evolución de aquellos pacientes en los que se había realizado revascularización completa (SYNTAX residual ≤8) versus revascularización incompleta (SYNTAX residual ≥8).14 En contraste con estos resultados, un estudio con diseño semejante, realizado por Witberg y colaboradores demostró que es la severidad de la enfermedad coronaria y no la sola presencia de la misma la que se asocia con peor pronóstico y por lo tanto la revascularización completa antes del TAVI se asociaría con mejor evolución en estos pacientes.15 El mismo grupo publicó recientemente un estudio multicéntrico con 1270 pacientes clasificados de acuerdo a la severidad de enfermedad coronaria (sin enfermedad coronaria, SYNTAX < 22, SYNTAX > 22) y extensión de la revascularización previa al TAVI (SYNTAX residual <8 versus SYNTAX >8). Los investigadores observaron mayor mortalidad a los 1,9 años de seguimiento en los grupos con enfermedad coronaria severa (Syntax > 22) y revascularización incompleta (Syntax residual > 8) pero no en los grupos con enfermedad coronaria no severa (Syntax < 22) o con revascularización completa (Syntax residual < 8) en comparación con pacientes sin enfermedad coronaria. El análisis por subgrupos mostró que el efecto de la enfermedad coronaria severa con revascularización incompleta fue consistente independientemente del tipo de acceso vascular, la función renal, el puntaje de STS, la edad o la función ventricular.16
En resumen, los diferentes estudios han arrojado resultados con algunas discrepancias, sin embargo, en términos generales se ha mostrado que de ser necesaria la ICP puede realizarse de forma segura antes de TAVI en pacientes con enfermedad coronaria severa sin un aumento considerable en el riesgo de complicaciones y en ocasiones inclusive tener un impacto positivo en el pronóstico de algunos pacientes.
_
Enfermedad de Tronco Coronario Izquierdo
Tradicionalmente se ha considerado que aquellos pacientes con enfermedad severa de TCI son de alto riesgo y por lo tanto tienen mayor peligro de padecer colapso hemodinámico durante TAVI. Además, la cercanía anatómica del anillo valvular con el origen del TCI supone un mayor riesgo de oclusión de TCI ya sea por la misma prótesis o por las hojuelas de la válvula nativa luego de implantada la válvula protésica.
El registro TAVR-LM evaluó la evolución de 204 pacientes en los que se realizó ICP de TCI y TAVI. Las intervenciones se clasificaron de acuerdo a la estrategia (planeada o no planeada) y al momento (antes, durante o después de TAVI). Los pacientes que recibieron ICP planeada antes o durante la TAVI tuvieron buena evolución, sin mayor riesgo de complicaciones en comparación con pacientes que sólo tuvieron TAVI. Sin embargo, aquellos pacientes que requirieron ICP no planeada, ya sea por obstrucción o disección de TCI durante TAVI, tuvieron peor evolución con mayor incidencia de muerte, shock cardiogénico, reanimación cardiopulmonar e insuficiencia renal aguda. La necesidad de ICP no planeada se asoció con mayor gradiente transvalvular aórtico, ostium coronario más bajo, procedimiento “válvula-en-válvula” y enfermedad coronaria de múltiples vasos.17 De manera, que en pacientes con enfermedad de TCI la evaluación pre-procedimiento debe ser cuidadosa para anticipar cualquier tipo de complicaciones coronarias durante TAVI para planear ICP en una etapa previa o proteger el TCI con un stent durante el implante valvular.
_
¿Cuál es el Mejor Momento para Realizar ICP?
Una vez se ha decidido realizar revascularización, ¿cuándo es el mejor momento para hacerlo? ¿Antes, durante o después del TAVI? En términos generales, la mayoría de estudios observacionales han mostrado que ambas estrategias de realizar ICP antes o después del TAVI como dos procedimientos separados por etapas o en forma combinada en un único procedimiento son factibles con resultados similares 10, 11, 18, 19 (Figura 1).
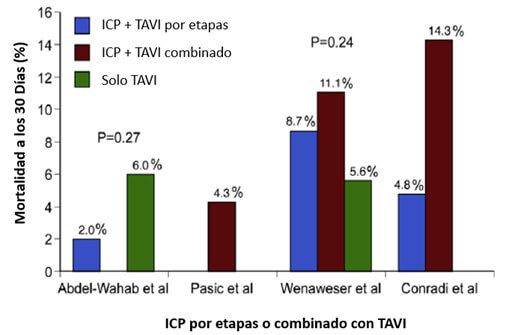
Figura 1.
ICP= Intervención coronaria percutánea; TAVI= Trans catheter valve implantation (por sus siglas en inglés)
Estudios comparando mortalidad cuando ICP se realiza por etapas antes del TAVI o al tiempo en un mismo procedimiento. Tomado de Goel SS et al, J Am Coll Cardiol 62:1-10, 2013.
_
Sin embargo, es relevante remarcar posibles ventajas y desventajas de cada estrategia. La ICP antes del TAVI por etapas implica un menor volumen de contraste en un mismo procedimiento y por ende menor riesgo de nefropatía, además minimiza el riesgo de isquemia durante el uso de marcapaso a una frecuencia rápida o durante el inflado del balón para colocar la prótesis valvular. Por otro lado, la necesidad de terapia antiplaquetaria ininterrumpida después de ICP podría aumentar el riesgo de sangrado durante TAVI especialmente si se utiliza un acceso alternativo a la vía femoral, además el riesgo de complicaciones durante ICP es mayor en presencia de estenosis aortica severa no tratada.
La ICP durante el TAVI es una buena estrategia para pacientes inestables con gradiente aórtico muy elevado con alto riesgo para ICP sola. También se prefiere en casos de lesiones simples o en pacientes con lesiones ostiales con riesgo de oclusión coronaria. El procedimiento combinado requiere sólo un acceso arterial disminuyendo el riesgo de complicaciones vasculares y no necesita interrupción de la terapia antiplaquetaria. Por otra parte, aumenta la duración del procedimiento, la exposición a radiación y requiere mayor volumen de contraste (Tabla 1).
_
Tabla 1.
|
ICP antes del TAVI |
ICP al tiempo del TAVI |
ICP después del TAVI |
|||
|
Pro |
Con |
Pro |
Con |
Pro |
Con |
|
Acceso coronario más fácil sin la presencia de prótesis valvular |
TAPD después de ICP puede aumentar sangrado después de TAVI |
Disminuye el riesgo de complicaciones esperando por TAVI |
Aumenta la carga de contraste y la duración del procedimiento |
Tratar la estenosis aortica puede mejorar la perfusión de miocardio obviando la necesidad de ICP |
Problemas con el acceso, además el marco de la valvular puede interferir con el acceso a la coronaria |
|
Menor riesgo de compromiso hemodinámico y de isquemia durante el TAVI |
Riesgos de realizar ICP en presencia de estenosis aortica severa |
Necesidad de un solo acceso vascular reduciendo posibles complicaciones
|
|
|
La manipulación de los catéteres podría alterar la posición de la válvula
|
|
Minimizar la carga de contraste en un mismo procedimiento |
|
Menor riesgo de compromiso hemodinámico y de isquemia durante el TAVI |
|
|
Mayor riesgo de compromiso hemodinámico y de isquemia durante el TAVI
|
ICP= Intervención coronaria percutánea; TAPD= terapia anti plaquetaria dual; TAVI= Trans catheter valve implantation (por sus siglas en inglés).
Ventajas y desventajas de diferentes formas de realizar ICP antes, durante o después de TAVI.
_
En un análisis de 22344 pacientes de la base de datos administrativa “Nationwide Inpatient Sample” de Estados Unidos reportó un aumento en la mortalidad intrahospitalaria y en el número de complicaciones vasculares en pacientes tratados con ICP durante la misma hospitalización en las que se les realiza TAVI comparados con pacientes a los que solo se les realiza TAVI.20 Un meta-análisis reciente que incluyó 9 estudios con un total de 3.858 pacientes, encontró un aumento en complicaciones vasculares (OR 1.86, 95% CI, 1.33-2.60) y en la mortalidad por cualquier causa a los 30 días (OR 1.41; 95% CI, 1.08-1.87) en pacientes a los que se les realizó ICP para tratamiento de enfermedad coronaria antes o durante TAVI en comparación a pacientes a los que se les realiza TAVI sin revascularización. Sin embargo, los autores no encontraron diferencias importantes en las tasas de infarto agudo de miocardio, falla renal aguda, accidentes cerebrovasculares o mortalidad cardiovascular a los 30 días o al año de seguimiento (Figura 2). Tampoco se reportó diferencia en el pronóstico cuando se realizó ICP antes o durante el TAVR.21
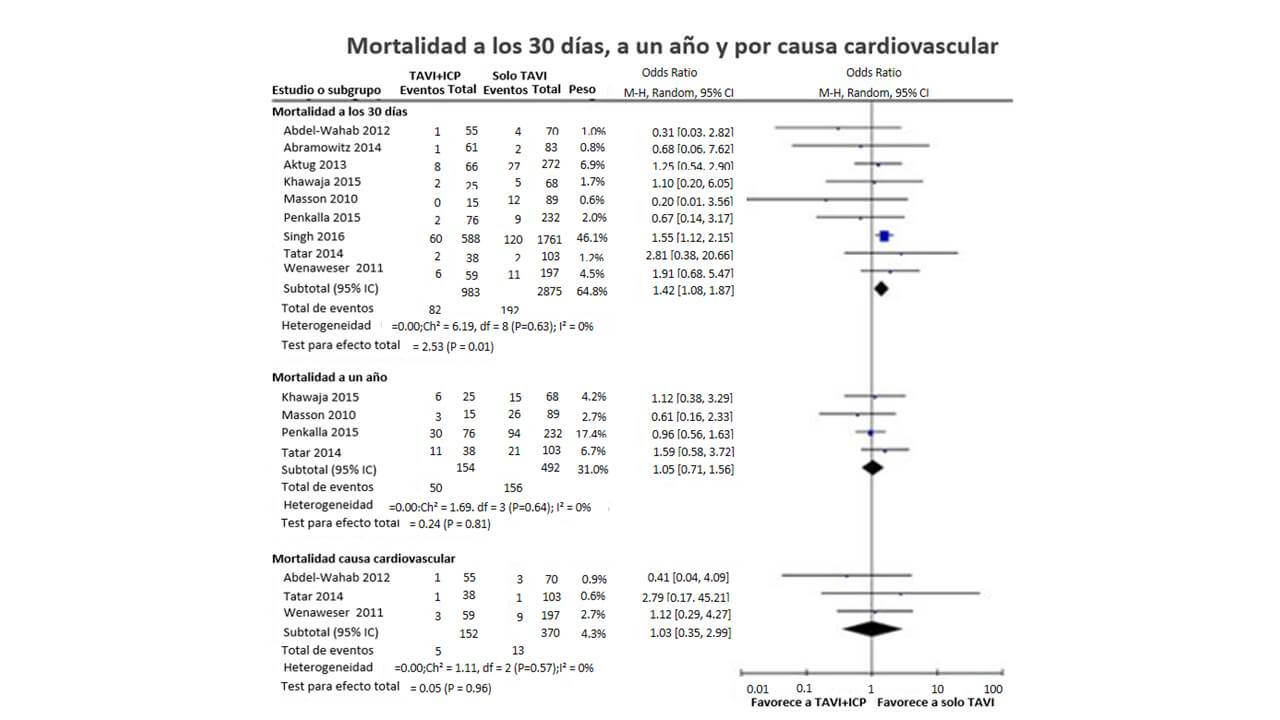
Figura 2.
ICP= Intervención coronaria percutánea; TAVI= Trans catheter valve implantation (por sus siglas en inglés).
Meta análisis mostrando mortalidad a los 30 días y al año en pacientes con y sin ICP antes de TAVI. Tomado de Kotronias RA et al. Transcatheter Aortic Valve Implantation With or Without Percutaneous Coronary Artery Revascularization Strategy: A Systematic Review and Meta-Analysis. J Am Heart Assoc. 2017 Jun 27;6(6). pii: e005960. doi: 10.1161/JAHA.117.005960.
_
La ICP después del TAVI puede ser necesaria en algunos casos con isquemia residual luego del TAVI. En casos en que se anticipe la necesidad de ICP después de TAVI, se debe seleccionar una prótesis valvular que no interfiera con el acceso coronario (Lotus o Sapien). La canulación coronaria debe realizarse con precaución ya que se ha descrito atrapamiento de catéter-guía en las celdas de CoreValve.22
_
Consideraciones Técnicas
El análisis angiográfico reviste de mucha importancia a la hora de evaluar la severidad de enfermedad coronaria, sin embargo, los operadores deben estar conscientes de las dificultades que implica hacer un análisis visual de lesiones por angiografía en vasos sanguíneos que suelen estar muy calcificados o presentar tortuosidad en pacientes con estenosis aortica.
La decisión de realizar o no ICP también debe tomar en consideración el riesgo del procedimiento. Si la adición de ICP supone un aumento considerable en el riesgo de complicaciones, por ejemplo, en pacientes con disfunción ventricular severa o en pacientes con un puntaje de STS (The Society of Thoracic Surgeons) muy elevado, la decisión de realizar TAVI debería ser reevaluada. Un aspecto importante a tener cuenta en el momento de elegir entre stents metálicos o liberadores de medicamentos era el riesgo de sangrado del paciente, sin embargo, en la actualidad la gran mayoría de pacientes pueden ser tratados de forma segura con stents liberadores de medicamentos de segunda generación con los cuales la terapia anti plaquetaria dual puede ser discontinuada, de ser necesario, 3 meses después del TAVI con un bajo riesgo de trombosis del stent.23 Otros aspectos técnicos que también son de importancia son la localización de lesión, la complejidad morfológica de la placa y accesibilidad a las arterias coronarias. La elección de la prótesis aortica y la relación anatómica del anillo valvular aórtico con el origen de las arterias coronarias deben ser evaluadas cuidadosamente con tomografía computarizada. En casos de origen coronario bajo (< 10 mm del anillo valvular aórtico) o con riesgo de oclusión, se recomienda la protección coronaria mediante el posicionamiento de una guía 0.014” y un stent sin liberar en la arteria coronaria que puede ser posicionado y liberado en caso que exista obstrucción coronaria luego de colocar la prótesis valvular (Figura 3). En pacientes con stents previos en uno de los orificios de las arterias coronarias, el operador debe ser cuidadoso al dilatar la prótesis valvular por el riesgo de aplastar el marco del stent.24
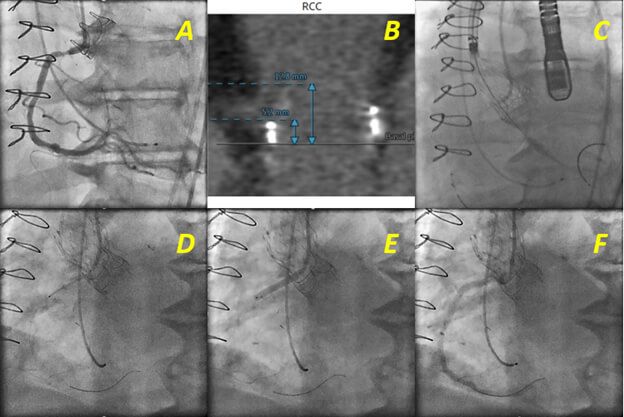
Figura 3.
ICP= Intervención coronaria percutánea; TAVI= Trans catheter valve implantation (por sus siglas en inglés)
Paciente inoperable con estenosis severa de bioprótesis válvular aortica y enfermedad de la arteria coronaria derecha proximal a quien se realiza TAVI e ICP en un mismo procedimiento. (A, B) Procedimiento válvula-en-válvula, un seno de Valsalva pequeño y un nacimiento bajo de la arteria coronaria derecha en relación al plano de la válvula son factores de riesgo para oclusión coronaria durante TAVI. (C) Implante de prótesis aortica CoreValve Evolute R de 23 mm realizando protección coronaria mediante el posicionamiento de una guía 0.014” y un stent (Resolute 3.5x28 mm) sin liberar en la arteria coronaria. (D) Posicionamiento del stent en el ostium coronario después del implante valvular. (E) Liberación de stent. (F) Resultado final.
_
CONCLUSIONES
En resumen, el manejo de la enfermedad coronaria en pacientes que reciben reemplazo valvular aórtico por catéteres es complejo y sigue siendo un tema de debate. En vista de resultados contradictorios de estudios observacionales, la necesidad de estudios clínicos aleatorizados que evalúen el impacto de la enfermedad coronaria y las diferentes formas de tratamiento en pacientes que reciben TAVI es evidente. Los resultados del estudio europeo multicéntrico ACTIVATION (Assessing the effects of stenting in significant coronary artery disease prior to transcatheter aortic valve implantation) completó enrolamiento de 310 pacientes con enfermedad coronaria tratados con o sin ICP antes de TAVI. Los pacientes sin enfermedad coronaria o aquellos pacientes con enfermedad coronaria pero que no son candidatos a ICP se incluyeron en dos registros diferentes. Los resultados de este estudio serán importantes para la toma de decisiones en el futuro.
Por el momento el tratamiento de estos pacientes debe ser individualizado dependiendo de los riesgos propios de cada paciente, de su condición clínica, su anatomía particular y la experiencia del operador hasta que ensayos clínicos aleatorizados nos brinden una idea más clara de cuál es el mejor tratamiento. La mayoría de los operadores están de acuerdo en que se debe considerar revascularización antes del TAVI para enfermedad de arterias coronarias de buen calibre en segmentos proximales. El Interventional Section Leadership Council of the American College of Cardiology ha propuesto un algoritmo de manejo (Figura 4) en el que la decisión de realizar ICP se reserva para pacientes con estenosis > 70% en segmentos proximales de arterias epicárdicas o estenosis > 50% en el TCI, siempre y cuando los riesgos del procedimiento no excedan los posibles beneficios de la revascularización y asimismo recomienda que estenosis localizadas en segmentos distales deban ser diferidas para después del TAVI a menos de que la causa primaria de los síntomas esté relacionada con la enfermedad coronaria o de que el acceso futuro a la arteria coronaria se vea limitado por la prótesis valvular 25. En general, se recomienda realizar ICP antes del TAVI en pacientes con falla renal en los que se desee minimizar la carga de contraste y en pacientes en los que no haya preocupación sobre la duración de la terapia anti plaquetaria mientras que se recomienda realizar ICP al tiempo de TAVI en forma combinada en pacientes con un riesgo elevado de obstrucción coronaria (lesiones ostiales, origen bajo del TCI o implante válvula-en-válvula) o en pacientes en los que se desee acortar la duración de terapia anti plaquetaria dual.
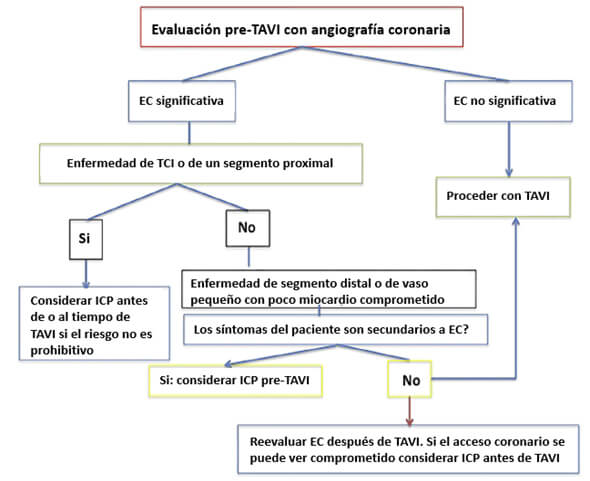
Figura 4.
ICP= Intervención coronaria percutánea; EC= Enfermedad coronaria; TCI= Tronco coronario izquierdo; TAVI= Trans catheter valve implantation (por sus siglas en inglés).
Algoritmo para el manejo de enfermedad coronaria en pacientes candidatos a TAVI. Tomado de Ramee S et al; Aortic Stenosis AUC Writing Group; Interventional Section of the Leadership Council of the American College of Cardiology. The Rationale for Performance of Coronary Angiography and Stenting Before Transcatheter Aortic Valve Replacement: From the Interventional Section Leadership Council of the American College of Cardiology. JACC Cardiovasc Interv. 2016 Dec 12;9(23):2371-2375.
_
Correspondencia: Mauricio G. Cohen, MD, University of Miami Hospital, 1400 NW 12th Avenue, Suite 864, Miami, FL 33136; Tel: (305) 243-5050, Fax: (305) 243-5578, Email: mgcohen@med.miami.edu
Bibliografía
- Kvidal P, Bergstrom R, Horte LG and Stahle E. Observed and relative survival after aortic valve replacement. J Am Coll Cardiol. 2000;35:747-56.
- D'Ascenzo F, Conrotto F, Giordana F, Moretti C, D'Amico M, Salizzoni S, Omede P, La Torre M, Thomas M, Khawaja Z, Hildick-Smith D, Ussia G, Barbanti M, Tamburino C, Webb J, Schnabel RB, Seiffert M, Wilde S, Treede H, Gasparetto V, Napodano M, Tarantini G, Presbitero P, Mennuni M, Rossi ML, Gasparini M, Biondi Zoccai G, Lupo M, Rinaldi M, Gaita F and Marra S. Mid-term prognostic value of coronary artery disease in patients undergoing transcatheter aortic valve implantation: a meta-analysis of adjusted observational results. Int J Cardiol. 2013;168:2528-32.
- Nishimura RA, Otto CM, Bonow RO, Carabello BA, Erwin JP, 3rd, Guyton RA, O'Gara PT, Ruiz CE, Skubas NJ, Sorajja P, Sundt TM, 3rd, Thomas JD, Anderson JL, Halperin JL, Albert NM, Bozkurt B, Brindis RG, Creager MA, Curtis LH, DeMets D, Guyton RA, Hochman JS, Kovacs RJ, Ohman EM, Pressler SJ, Sellke FW, Shen WK, Stevenson WG, Yancy CW, American College of C, American College of Cardiology/American Heart A and American Heart A. 2014 AHA/ACC guideline for the management of patients with valvular heart disease: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Thorac Cardiovasc Surg. 2014;148:e1-e132.
- Thalji NM, Suri RM, Daly RC, Greason KL, Dearani JA, Stulak JM, Joyce LD, Burkhart HM, Pochettino A, Li Z, Frye RL and Schaff HV. The prognostic impact of concomitant coronary artery bypass grafting during aortic valve surgery: implications for revascularization in the transcatheter era. J Thorac Cardiovasc Surg. 2015;149:451-60.
- Goel SS, Ige M, Tuzcu EM, Ellis SG, Stewart WJ, Svensson LG, Lytle BW and Kapadia SR. Severe aortic stenosis and coronary artery disease--implications for management in the transcatheter aortic valve replacement era: a comprehensive review. J Am Coll Cardiol. 2013;62:1-10.
- Smith CR, Leon MB, Mack MJ, Miller DC, Moses JW, Svensson LG, Tuzcu EM, Webb JG, Fontana GP, Makkar RR, Williams M, Dewey T, Kapadia S, Babaliaros V, Thourani VH, Corso P, Pichard AD, Bavaria JE, Herrmann HC, Akin JJ, Anderson WN, Wang D, Pocock SJ and Investigators PT. Transcatheter versus surgical aortic-valve replacement in high-risk patients. N Engl J Med. 2011;364:2187-98.
- Di Gioia G, Pellicano M, Toth GG, Casselman F, Adjedj J, Van Praet F, Ferrara A, Stockman B, Degrieck I, Bartunek J, Trimarco B, Wijns W, De Bruyne B and Barbato E. Fractional Flow Reserve-Guided Revascularization in Patients With Aortic Stenosis. Am J Cardiol. 2016;117:1511-5.
- Dewey TM, Brown DL, Herbert MA, Culica D, Smith CR, Leon MB, Svensson LG, Tuzcu M, Webb JG, Cribier A and Mack MJ. Effect of concomitant coronary artery disease on procedural and late outcomes of transcatheter aortic valve implantation. Ann Thorac Surg. 2010;89:758-67; discussion 767.
- Masson JB, Lee M, Boone RH, Al Ali A, Al Bugami S, Hamburger J, John Mancini GB, Ye J, Cheung A, Humphries KH, Wood D, Nietlispach F and Webb JG. Impact of coronary artery disease on outcomes after transcatheter aortic valve implantation. Catheter Cardiovasc Interv. 2010;76:165-73.
- Wenaweser P, Pilgrim T, Guerios E, Stortecky S, Huber C, Khattab AA, Kadner A, Buellesfeld L, Gloekler S, Meier B, Carrel T and Windecker S. Impact of coronary artery disease and percutaneous coronary intervention on outcomes in patients with severe aortic stenosis undergoing transcatheter aortic valve implantation. EuroIntervention. 2011;7:541-8.
- Abdel-Wahab M, Mostafa AE, Geist V, Stocker B, Gordian K, Merten C, Richardt D, Toelg R and Richardt G. Comparison of outcomes in patients having isolated transcatheter aortic valve implantation versus combined with preprocedural percutaneous coronary intervention. Am J Cardiol. 2012;109:581-6.
- Gautier M, Pepin M, Himbert D, Ducrocq G, Iung B, Dilly MP, Attias D, Nataf P and Vahanian A. Impact of coronary artery disease on indications for transcatheter aortic valve implantation and on procedural outcomes. EuroIntervention. 2011;7:549-55.
- Goel SS, Agarwal S, Tuzcu EM, Ellis SG, Svensson LG, Zaman T, Bajaj N, Joseph L, Patel NS, Aksoy O, Stewart WJ, Griffin BP and Kapadia SR. Percutaneous coronary intervention in patients with severe aortic stenosis: implications for transcatheter aortic valve replacement. Circulation. 2012;125:1005-13.
- Paradis JM, White JM, Genereux P, Urena M, Doshi D, Nazif T, Hahn R, George I, Khalique O, Harjai K, Lasalle L, Labbe BM, DeLarochelliere R, Doyle D, Dumont E, Mohammadi S, Leon MB, Rodes-Cabau J and Kodali S. Impact of Coronary Artery Disease Severity Assessed With the SYNTAX Score on Outcomes Following Transcatheter Aortic Valve Replacement. J Am Heart Assoc. 2017;6.
- Witberg G, Lavi I, Harari E, Shohat T, Orvin K, Codner P, Vaknin-Assa H, Assali A and Kornowski R. Effect of coronary artery disease severity and revascularization completeness on 2-year clinical outcomes in patients undergoing transcatether aortic valve replacement. Coron Artery Dis. 2015;26:573-82.
- Witberg G, Regev E, Chen S, Assali A, Barbash IM, Planer D, Vaknin-Assa H, Guetta V, Vukasinovic V, Orvin K, Danenberg HD, Segev A and Kornowski R. The Prognostic Effects of Coronary Disease Severity and Completeness of Revascularization on Mortality in Patients Undergoing Transcatheter Aortic Valve Replacement. JACC Cardiovasc Interv. 2017;10:1428-1435.
- Chakravarty T, Sharma R, Abramowitz Y, Kapadia S, Latib A, Jilaihawi H, Poddar KL, Giustino G, Ribeiro HB, Tchetche D, Monteil B, Testa L, Tarantini G, Facchin M, Lefevre T, Lindman BR, Hariri B, Patel J, Takahashi N, Matar G, Mirocha J, Cheng W, Tuzcu ME, Sievert H, Rodes-Cabau J, Colombo A, Finkelstein A, Fajadet J and Makkar RR. Outcomes in Patients With Transcatheter Aortic Valve Replacement and Left Main Stenting: The TAVR-LM Registry. J Am Coll Cardiol. 2016;67:951-60.
- Conradi L, Seiffert M, Franzen O, Baldus S, Schirmer J, Meinertz T, Reichenspurner H and Treede H. First experience with transcatheter aortic valve implantation and concomitant percutaneous coronary intervention. Clin Res Cardiol. 2011;100:311-6.
- Pasic M, Dreysse S, Unbehaun A, Buz S, Drews T, Klein C, D'Ancona G and Hetzer R. Combined elective percutaneous coronary intervention and transapical transcatheter aortic valve implantation. Interact Cardiovasc Thorac Surg. 2012;14:463-8.
- Singh V, Rodriguez AP, Thakkar B, Patel NJ, Ghatak A, Badheka AO, Alfonso CE, de Marchena E, Sakhuja R, Inglessis-Azuaje I, Palacios I, Cohen MG, Elmariah S and O'Neill WW. Comparison of Outcomes of Transcatheter Aortic Valve Replacement Plus Percutaneous Coronary Intervention Versus Transcatheter Aortic Valve Replacement Alone in the United States. The American journal of cardiology. 2016;118:1698-1704.
- Kotronias RA, Kwok CS, George S, Capodanno D, Ludman PF, Townend JN, Doshi SN, Khogali SS, Genereux P, Herrmann HC, Mamas MA and Bagur R. Transcatheter Aortic Valve Implantation With or Without Percutaneous Coronary Artery Revascularization Strategy: A Systematic Review and Meta-Analysis. J Am Heart Assoc. 2017;6.
- Blumenstein J, Kim WK, Liebetrau C, Gaede L, Kempfert J, Walther T, Hamm C and Mollmann H. Challenges of coronary angiography and intervention in patients previously treated by TAVI. Clin Res Cardiol. 2015;104:632-9.
- Palmerini T, Biondi-Zoccai G, Della Riva D, Mariani A, Genereux P, Branzi A and Stone GW. Stent thrombosis with drug-eluting stents: is the paradigm shifting? J Am Coll Cardiol. 2013;62:1915-1921.
- Abramowitz Y, Chakravarty T, Jilaihawi H, Kashif M, Kazuno Y, Takahashi N, Maeno Y, Nakamura M, Cheng W and Makkar RR. Clinical impact of coronary protection during transcatheter aortic valve implantation: first reported series of patients. EuroIntervention. 2015;11:572-81.
- Ramee S, Anwaruddin S, Kumar G, Piana RN, Babaliaros V, Rab T, Klein LW, Aortic Stenosis AUCWG and Interventional Section of the Leadership Council of the American College of C. The Rationale for Performance of Coronary Angiography and Stenting Before Transcatheter Aortic Valve Replacement: From the Interventional Section Leadership Council of the American College of Cardiology. JACC Cardiovasc Interv. 2016;9:2371-2375.




